Симптомы и синдромы в хирургии
содержание
I. ОБшие3
II. ПАТОЛОГИЯ ОРГАНОВ БРЮШНОЙ ПОЛОСТИ 4
АППЕНДИЦИТ7
ОСТРАЯ КИШЕЧНАЯ НЕПРОХОДИМОСть 13
ХОЛЕЦИСТИТ 16
ПАНКРЕАТит 19
ПЕРФОРАЦИЯ ПОЛОГО ОРГАНА 21
ПЕРИТОНИТ 27
ВНУТРЕННЕЕ КРОВОТЕЧЕНИ 22
АБСЦЕССЫ БРЮШНОЙ ПОЛОСТИ 25
ЖЕЛУДОК, 12-ТИ ПЕРСТНАЯ КИШКа 26
УЩЕМЛЕННЫЕ ГРЫЖИ 29
ОНКОЛОГИя 31
ПАТОЛОГИЯ СОСУДОВ 34
Симптомы
Пробы 38
Синдромы 41
ТРОМБОЭМБОЛИЯ ЛЕГОЧНОЙ АРТЕРИИ 44
ЗАБОЛЕВАНИЯ ПИЩЕВОДА,желудка и 12-п кишки 26
ПАТОЛОГИЯ ОРГАНОВ ГРУДНОЙ ПОЛОСТИ 46
ЭНДОКРИНОЛОГИЯ 49
IX. НЕОТЛОЖНАЯ УРОЛОГИЯ 51
X. НЕОТЛОЖНАЯ ГИНЕКОЛОГИЯ 52
ТРАВМА
ЧЕРЕП 54
ГРУДЬ 54
ВЕРХНЯЯ КОНЕЧНОСТЬ 54
НИЖНЯЯ КОНЕЧНОСТЬ 57
ТАЗ 60
ПОЗВОНОЧНИК 61
I. ОБЩИЕ
Симптом Мельникова, проба.
Мельникова с. – для контроля за развитием отека конечности при газовой гангрене
накладывают шелковую лигатуру на окружность конечности и наблюдают за быстротой и степенью врезания ее.
Симптом Burstein.
Бурштейна с. – при шоке цвет кожи серовато-синюшный, при надавливании на нее
пальцем появляется медленно исчезающее белое пятно (положительный симптом). При коллапсе кожные покровы мертвенно-бледные, при надавливании пальцем цвет кожи не изменяется (отрицательный симптом).
Симптом Cornelius.
Корнелиуса с. – признак миозита: уплотнение мышц и наличие в их апоневрозах
узелков, обычно величиной с просяное зерно.
Симптом Larcher.
Ларше с. – истинный признак смерти: белочные оболочки глаз в местах, не прикрытых веками, к концу 1-го часа после смерти становятся тусклыми, бледно-серыми из-за высыхания.
Симптом Parrot.
Парро с. – используют для исключения симуляции: расширение зрачков при
надавливании на «больное место» при болевых синдромах.
Симптом Pratt.
Прэтта с. – возможный признак гангрены или некроза тканей раны: мышечная
ригидность в области раны.
II. ПАТОЛОГИЯ ОРГАНОВ БРЮШНОЙ ПОЛОСТи
Симптомы
Симптом Бондаренко.
Бондаренко с. – признак спаечной болезни: при скользящей пальпации смещение
пальпируемого органа перпендикулярно его оси вызывает боль при наличии спаек.
Симптом Василенко.
Василенкос. – ранний признак расширения желудка: при перкуторной пальпации по
Образцову возникает шум плеска справа от средней линии живота.
Симптом Думбадзе, брюшинно-пупочный.
Думбадзе с. – признак раздражения брюшины: появление болезненности при
исследовании брюшины кончиком пальца через пупок.
Симптом Крестовского.
Крестовского с. – указывает на необходимость ревизии раны и наложения швов развитие подкожной эмфиземы в окружности зашитой послеоперационной раны передней брюшной стенки в результате расхождения швов и подкожной эвентрации.
Симптом Крымова, пахово-мошоночный.
Крымова с. – признак раздражения брюшины: появление болезненности после введения кончика пальца и пальпации брюшины через наружное отверстие пахового канала.
Симптом Московского.
Московского с. – возможный признак острого живота: одностороннее расширение
Симптом Образцова.
Образцова с. – определяют при энтерите: громкое урчание при пальпации слепой кишки.
Симптом Штернберга.
Штернберга с. – определяют при мезадените: боль, возникающая при пальпации по ходу корня брыжейки, то есть по косой линии Штернберга, идущей из правой боковой области в левую подреберную. Служит для дифференциальной диагностики между хроническим аппендицитом и мезаденитом.
Симптом Blumberg, симптом Блюмберга—Щеткина.
Блюмберга с. – признак воспаления или раздражения брюшины: при медленном
надавливании рукой на живот больной почти не испытывает боли; острая боль появляется при быстром отнятии руки.
Симптом Blumer.
Блюмера с. – возможный признак воспаления или опухоли дугласова пространства:
выпячивание слизистой оболочки передней стенки прямой кишки.
Симптом Carnett.
Карнета с. – дифференциально-диагностический признак патологии брюшной полости и брюшной стенки: больному, жалующемуся на боль в животе, предлагают попеременно напрягать и расслаблять мышцы передней брюшной стенки; в это время врач пальпирует живот. Если больной испытывает боль во время расслабления брюшной стенки, то это указывает на патологию, которая может локализоваться как в брюшной полости, так и в брюшной стенке. Боль, возникающая только во время напряжения, больше свидетельствует о локализации патологического процесса в брюшной стенке.
Симптом Carnot.
Карно с. – признак спаечной болезни: боль в надчревной области, возникающая при
резком разгибании туловища.
Симптом Соре, правило.
Коупа с. – показание к оперативному лечению: если сильная острая боль в животе,
возникающая на фоне полного благополучия, продолжается более 6 ч, требуется срочная операция. Причина боли — острое хирургическое заболевание.
Симптом Соре.
Коупа с. – уменьшение отношения частоты пульса к частоте дыхания при поражении органов дыхания и увеличение его при заболевании органов брюшной полости (в норме оно (5:1—4:1).
Симптом Со Tui, симптом Со Tui — Meyer.
Ко Туи с. – признак локализации острой абдоминальной патологии: смещение белой линии и пупка в сторону патологии; кожа на стороне поражения более ригидна, легче образуются складки.
Симптом Deininger.
Дейнингера с. – признак флегмоны: желудка усиление боли в животе при положении
больного лежа и уменьшение ее в положении стоя.
Симптом Klein.
Клейна с. – характерен для острого мезентериального лимфаденита: в положении
больного лежа на спине на 3—4 см справа и ниже пупка пальпируется болезненная точка. левая половина живота безболезненна. При повороте на левый бок на 1—2 мин чувствительная зона смещается влево от пупка. В положении на правом боку через некоторое время боль слева исчезает и появляется справа.
Симптом Lejars, правило.
Лежара с. – поводом к экстренной операции на органах брюшной полости являются
признака, изменяющиеся в течение ближайшего часа: нарастание боли, учащение пульса и раздражение брюшины.
Симптом Leotta.
Леотты с. – признак спаек в брюшной полости: рука врача расположена на животе
больного в верхнем отделе справа. Больной лежит на спине. При давлении пальцами появляется боль, если имеются спайки между поперечной ободочной кишкой и печенью или желчным пузырем.
Симптом Machelia — Dworken — Biel.
Симптом селезеночного изгиба ободочной кишки.
Макелия — Дворкена — Биля с. – признак метеоризма: сильная боль и вздутие живота,
преимущественно в левом подреберье; после отхождения газов больной чувствует облегчение.
Симптом Mackenzi.
Маккензи с. – гиперестезия кожи передней брюшной стенки при острых воспалительных заболеваниях органов брюшной полости.
Симптом McFadden.
Мак-Фаддена с. – возможный признак мезаденита: болезненность у наружного края
правой прямой мышцы живота (2—4 см ниже пупка).
Симптом Mendel.
Менделя с. – признак раздражения брюшины или значительного растяжения гладкой
мускулатуры (газы, перемещение камней): при легком постукивании кончиками пальцев
по стенке живота возникает боль.
Симптом Mondor.
Мондора с. – при тромбоэмболии брыжеечных сосудов в период развития
паралитической кишечной непроходимости пальпируется ォопухольサ тестоватой
консистенции, представляющая собой раздутую отечную кишку.
Симптом Moschkowitcz.
Мошковича c. – наблюдается при аппендиците, остром холецистите: расширение глаза
при острых заболеваниях органов брюшной полости.
Симптом Robertson.
Робертсона с. – наблюдают при асците: напряжение и выполненность в боковых отделах живота у лежащего на спине больного.
Симптом Rosenbach.
Розенбаха с. – возможный признак воспаления кишечника: исчезновение кожного
Симптом Sale.
Сейла с. – признак острого воспаления в брюшной полости: ослабление дыхания на
стороне поражения в связи с ограничением движений диафрагмы, которое можно установить также рентгенологически.
Симптом Sternberg.
Штернберга с. – возможный признак мезаденита: болезненность при пальпации по ходу брыжейки.
Симптом Stierlin (I).
Штирлина с. – рентгенологический признак терминального илеита (болезнь Крона):
терминальный отдел подвздошной кишки в виде четкообразной цепочки
Симптом Stierlin (II).
Штирлина с. – рентгенологический признак стеноза кишечника при туберкулезе или
опухоли: через 5—6 ч после приема бариевой взвеси определяются плохое заполнение
пораженного участка контрастной массой и ее скопление выше и ниже места поражения,
что приводит к образованию как бы дефекта наполнения.
Симптом Stokes.
Стокса с. – возможный признак острого энтерита: выраженная пульсация в животе
справа от пупка.
Симптом Stokes, закон.
Стокса с. – воспалительные процессы брюшной полости вызывают паралитическую
Симптом Sumner.
Самнера с. – признак острого живота: легкая пальпация области подвздошной ямки
повышает тонус мышц брюшной стенки (при аппендиците, почечнокаменной болезни и изменчивым тонусом, нерегулярной сегментацией и неравномерной выраженностью воспаления слизистой оболочки различных участков.
Опухоль в селезеночном изгибе ободочной кишки. Стадийность и формы заболевания.
Опухоль в селезеночном изгибе ободочной кишки. Стадийность и формы заболевания.
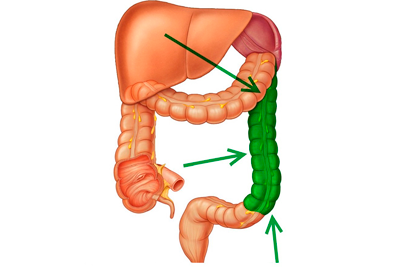
Онкология изгиба селезенки чаще возникает у людей в возрасте от 55 до 75 лет, в одинаковом процентном соотношении, как у мужчин, так и у женщин. Опухоли поражают места изгибов ободочной кишки, поскольку в этих местах наиболее часто происходят застои кала.
Селезеночный угол в ободочной кишке – это правый изгиб толстой кишки, место перехода поперечной толстой кишки в нисходящую. Изгиб образует острый угол, который фиксируется диафрагмальной кишечной связкой.
Местом образования карциномы считаются стенки ободочной кишки, а именно в ее слизистой. Отсутствие лечения грозит заражением всех слоев стенки и может выйти за ее пределы. Раковые опухоли могут распространяться на прилегающие органы и ткани. Метастазирование может появиться только на последних стадиях рака. Происходить метастазирование может лимфогенным (продвигается по региональным лимфатическим узлам), имплантационным (по серозным оболочкам, граничащим с очагом опухоли), гематогенным (по кровеносным сосудам). Чаще всего метастазами поражаются селезенка, печень, легкие, реже – кости и головной мозг.
При развитии опухоли в следствии поликистоза возможно возникновение множественных очагов локализации (двойная, тройная).
По морфологическим изменениям раковые опухоли делят на формы:
- экзофитная – прорастает в просвет кишки;
- инфицирующая эндофитная – прорастает вглубь стенки и не имеет резко очерченных границ;
- смешанная мезофитная – объединяет обе предыдущие формы;
По развитию, рак селезеночного изгиба делят на стадии:
- первая – опухоль небольших размеров, локализация в подслизистом слое или слизистой оболочке. Границы четко видны. Метастазы отсутствуют;
- вторая, а) – опухоль большего размера. Занимает не более, чем половину просвета кишки, за пределы не выходит. Метастазирования нет;
вторая, б) – опухоль увеличивается, могут быть одиночные метастазы; - третья, а) – злокачественное образование занимает больше половины просвета, может прорастать в стенки и расположенную рядом брюшину. Метастазы отсутствуют;
третья, б) – опухоль поражает органы вблизи локализации очага. Появляются множественные метастазы; - четвертая – образование обширных размеров, распространяется на соседние ткани и органы. Характерно множественное метастазирование.
Очень важно определить заболевание на начальных стадиях. Поскольку четвертая стадия почти не поддается лечению, то риск летального исхода значительно увеличивается.
Заболеваемость раком толстого кишечника вышла на третье место по частоте среди всех онкологических диагнозов. И по прогнозам экспертов, она будет только расти. Причины этого – в ухудшающейся экологической обстановке, изменении в рационе питания современного человека, малоподвижности и многих других факторах.
Понятие «колоректальный рак» подразумевает злокачественное новообразование, исходящее из слизистой оболочки ободочной (colon) и прямой (rectum)кишки. Примерно 40% карцином приходится на прямую кишку и 60% — на ободочную.
Диагностированный на начальных стадиях, рак кишечника излечим в 90% случаев. Именно раннее его выявление и является основной задачей, стоящей перед медициной всех развитых стран.
Но на сегодняшний день картина такова: из выявленных впервые случаев рака ободочной кишки 45% — это 3 стадия и 35%- это 4 стадия. Половина больных умирает в течение года после установления диагноза.
Анатомия: основные понятия
Само название «ободочная» происходит из локализации этой кишки. Она расположена по периметру брюшной полости, как бы окаймляя ее. Поднимаясь из правой подвздошной области вверх до печени, она делает изгиб влево, идет поперечно, затем снова после изгиба на уровне селезенки спускается вниз и уходит в малый таз, где продолжается в прямую кишку.
Анатомически в ней различают следующие отделы:
- Восходящая ободочная.
- Печеночный изгиб.
- Поперечно-ободочная.
- Селезеночный изгиб.
- Нисходящая ободочная.
- Сигмовидная кишка.

По мере продвижения химуса (пищевого комка) последовательно по всем этим отделам, из него всасывается жидкость и формируются плотные каловые массы.
Частота поражения раком различных отделов не одинакова: сигмовидная кишка — 35%, слепая – 25%, восходящая, поперечно-ободочная, печеночный и селезеночный изгибы – по 8-9%, нисходящая — 5% .
Причины заболевания
Примерно в 5% случаев злокачественные новообразования кишечника развиваются на фоне наследственных синдромов – семейного полипоза и наследственного неполипозного рака. Все остальные случаи – спорадические. Факторами риска достоверно являются:
- Наличие данного диагноза у ближайших родственников.
- Диетические предпочтения в пользу красного мяса и жиров, но с незначительным содержанием клетчатки (овощей и фруктов).
- Малоподвижный образ жизни, избыточный вес.
- Возраст старше 50 лет.
- Хронические заболевания кишечника.
- Наличие аденоматозных доброкачественных полипов.
- Имеющиеся случаи рака других локализаций.
Классификация
Почти в 90% колоректальный рак представлен аденокарциномой, то есть опухолью, исходящей из железистых клеток слизистой оболочки. Она может быть высоко-, средне- и низкодифференцированной. Чем ниже дифференцировка клеток, тем злокачественнее опухоль.
Из других гистологических вариантов встречается слизистый, перстневидноклеточный и плоскоклеточный рак.
По макроскопическому строению опухоль может быть экзофитной (растет в просвет кишки), эндофитной (прорастает в стенку и циркулярно сжимает ее) и смешанной. Наиболее частая форма – это экзофитно растущая полипозная масса с изъязвлениями.
Международная классификация TNM предполагает различные стадии местного распространения опухоли (Т-tumor), присутствие атипичных клеток в лимфоузлах (N-nodus), а также наличие отдаленных метастазов (М).
Применительно к кишечнику выделяют:
- Тis – опухоль ограничена эпителием.
- Т 1,2,3 – прорастание соответственно подслизистого слоя, мышечной оболочки, всех слоев без выхода за пределы органа.
- Т4 – опухоль выходит за границы кишечной стенки и врастает в соседние органы и ткани.
- N0 – лимфоузлы интактны.
- N1 – поражены не более 3-х лимфатических узлов.
- N2 – метастазы более чем в 3-х лимфоузлах.
- М0 – нет метастазов в других органах.
- М1 – есть отдаленные метастазы в любом количестве.
На основании определения распространенности опухоли по этим трем критериям формируется клиническая стадия заболевания:
III — T любая, N1-2, M0.
IV — T любая, N любая, M1.
Симптомы
Расположенный в правых отделах (слепой кишке, восходящем отделе, печеночном изгибе ободочной кишки) новообразование может долгое время никак себя не проявлять. Наиболее частый первый синдром данной локализации рака – токсико-анемический. Пациента беспокоят слабость, тошнота, потеря веса, одышка. Такие пациенты могут длительно обследоваться по поводу анемии (низкого гемоглобина).
Боли также довольно часто сопровождают правостороннюю локализацию опухоли. При присоединении перифокального воспаления новообразование может имитировать симптомы острого аппендицита или холецистита.
Нарушение дефекации и непроходимость правых отделов кишки возникает намного реже, только в крайне запущенной стадии, или при расположении в области илеоцекального клапана (тогда развиваются симптомы тонкокишечной непроходимости).
Левосторонняя локализация (сигмовидная кишка, селезеночный изгиб, нисходящая ободочная) проявляется в первую очередь кишечными симптомами:
- запоры, чередующиеся с поносами;
- метеоризм;
- частые позывы к дефекации;
- появление слизи и крови в кале.
Боли в левой половине живота чаще носит схваткообразный характер, но могут быть и постоянными. Заболевание довольно часто дебютирует обтурационной непроходимостью кишечника, по поводу которой больные в экстренном порядке попадают на операционный стол в дежурный хирургический стационар.
Рак поперечно ободочной кишки, а также печеночного и селезеночного изгибов проявляется как общими, так и кишечными симптомами. Боли в верхней половине живота и в подреберьях провоцируют на поиски гастритов, язвенной болезни, холецистита, панкреатита.
Диагностика
- Жалобы, анамнез, осмотр. Первый врач, к которому приходит пациент – это терапевт или хирург. Любые вышеуказанные симптомы должны насторожить в отношении онкологического диагноза. Обращают внимание на возраст, наличие заболевания у родственников, другие факторы риска. При осмотре иногда можно пропальпировать (прощупать через переднюю брюшную стенку) опухоль.
- Лабораторная диагностика. Анализ крови может выявить снижение гемоглобина и эритроцитов, анализ кала часто выявляет присутствие крови (свидетельство микрокровотечений).
- Колоноскопия – золотой стандарт диагностии опухолей толстой кишки. После процедуры очищения кишечника он осматривается последовательно от сигмовидной до слепой кишки. Если выявляется опухоль или полип, сразу можно взять биопсию из подозрительных участков.
- Ирригоскопия. Это рентген кишечника после его контрастирования. Контрастирование может быть обычным – бариевой взвесью, или двойным – с нагнетанием воздуха. Это исследование проводится не так часто, в основном при невозможности выполнения колоноскопии. Оно достаточно информативно в отношении анатомии новообразования.
- КТ- колоноскопия. Этот метод может быть альтернативой эндоскопическому исследованию, но при выявлении опухоли пациенту будет рекомендовано выполнение биопсии.
Если диагностирована карцинома, дальнейшее обследование направлено на уточнение клинической стадии заболевания, что очень важно для выбора тактики лечения. Для этого назначается:
- УЗИ или КТ органов брюшной полости и забрюшинных лимфоузлов.
- КТ легких.
- Общеклинические анализы, ЭКГ.
- Возможно направление на дополнительные обследования – ПЭТ КТ, сцинтиграфия костей скелета, МРТ головного мозга, лапароскопия.
- При необходимости – ЭХОКГ, спирометрия, УЗДГ сосудов, консультации смежных специалистов (кардиолог, невролог, эндокринолог) для решения возможного оперативного лечения.
- Исследования уровня онкомаркеров РЭА, С19.9.
- Изучение биоптата опухоли на мутацию RAS, если выявлены отдаленные метастазы.
Лечение
Хирургическое вмешательство
Операция – это основной метод лечения при раке ободочной кишки.
При I и II стадиях хирургическое воздействие является радикальным способом. При III стадии — также является основным, но дополняется химиотерапией. При IV стадии операция применяется как паллиативный метод устранения непроходимости.
Принципы онкологических операций:
- Объем резекции должен быть достаточным для полной уверенности в радикализме (не менее 10 см выше и ниже края опухоли).
- Как можно раньше перевязываются сосуды, питающие новообразование.
- Одномоментное удаление регионарных (близлежащих) лимфоузлов.
- Проводится тщательная ревизия брюшной полости на наличие отдаленных метастазов.
Основные виды операций при раке ободочной кишки:
- Эндоскопическая резекция применима при интраэпителиальном распространении образования. Во время колоноскопии подозрительный полип удаляется и отправляется на гистологическое исследование. Если выявляется высокодифференцированная аденокарцинома, не прорастающая в подслизистый слой, нет поражения ножки полипа, лечение считается радикальным; в дальнейшем проводится динамическое наблюдение.

- Правосторонняя гемиколэктомия – удаление правой половины ободочной кишки. Выполняется при опухолях слепого, восходящего отделов, печеночного изгиба. После удаления формируется анастомоз (соустье) между подвздошной и поперечноободочной кишкой.
- Левосторонняя гемиколэктомия. При локализации рака в левом отделе поперечно-ободочной, нисходящей и в верхней части сигмовидной кишки удаляется левая половина ободочной кишки с формированием трансверзосигмоанастомоза.
- Сегментарная резекция. Показана при небольших опухолях в поперечно-ободочной или сигмовидной кишки. Удаляетсяучасток с опухолью, иссекаются региогарные лимфоузлы, концы кишки сшиваются.
- Обструктивная резекция (операция по типу Гартмана). Данная хирургическое вмешательство выполняется тогда, когда невозможно сформировать анастомоз одномоментно с удалением опухоли (например, при кишечной непроходимости). Участок кишки с новообразованием резецируется, приводящий конец ее выводится на кожу брюшной стенки (колостома), а отводящий ушивается.
- В дальнейшем после надлежащей подготовки непрерывность кишечника можно восстановить и колостому убрать.
- Паллиативные операции. Проводятся с целью устранения симптомов непроходимости кишки. При этом сама опухоль может и не удаляться. Это в основном выведение колостомы (противоестественного заднего прохода) или формирование обходного анастомоза.
- Лапароскопические резекции. Лапароскопически на сегодняшний день можно выполнить почти любую резекцию при небольших и неосложненных опухолях. Такие операции менее травматичны для больного, характеризуются более коротким периодом реабилитации.
Химиотерапия
Лекарственное лечение, при котором используются препараты блокирующие деление или уничтожающие злокачественные клетки, в результате чего опухоль уменьшается в размерах или исчезает совсем.
Химиотерапия при раке ободочной кишки применяется:
При II стадии, если есть сомнения в радикальности проведенной операции:
- поражение краев резекции (часть стенки кишки, по краю удаляемого участка);
- низкая дифференцировка опухоли;
- карцинома прорастает все слои стенки кишки (Т4);
- повышение онкомаркеров через 4 недели после хирургического вмешательства.
При III стадии рака, в послеоперационном периоде – адъювантная химиотерапия. Цель – уничтожение оставшихся в организме злокачественных клеток и профилактика рецидивов.
При IV стадии как паллиативная химиотерапия, а также как неоадъювантная (периоперационная) при единичных метастазах в печень или легкие.
Наиболее часто применяются фторурацил, капецитабин, оксалиплатин, иринотекан и другие препараты. Схемы и комбинации назначения могут быть различными. Курс обычно продолжается полгода.
Осложнения химиотерапии (тошнота, слабость, облысение, диарея, поражение кожи и слизистых оболочек) всегда в той или иной мере сопровождают этот вид лечения. Но они могут корригироваться как лекарственными, так и немедикаментозными методами, и не являются поводом для отказа от лечения.
Закрытие колостомы также рекомендуется отложить до окончания курса, чтобы не прерывать цикл.
Рак ободочной кишки с метастазами
Карциномы этой локализации чаще всего формирует метастазы в печень, легкие, головной мозг, кости, распространяется по брюшине.
Современная медицина дает шанс пациентам даже с 4-й стадией если не полностью излечиться, то хотя бы контролировать его прогрессирование, как при любом хроническом заболевании.
Единичные метастазы в печень и легкие можно резецировать или одновременно с первичной опухолью, или после нескольких курсов неоадъювантной химиотерапии.
При неоперабельной опухоли со множественными метастазами проводится полихимиотерапия. Продолжительность ее – непрерывно до конца жизни, или же до прогрессирования или развития непереносимости. ХТ тормозит рост опухоли и метастазов, тем самым продлевая жизнь пациента.
При 4-й стадии аденокарциномы ХТ в некоторых случаях дополняют таргетными препаратами. Это моноклональные антитела, связывающиеся со специфическими рецепторами опухолевых клеток и блокирующие их стимуляцию к делению.
Из таргетных препаратов наиболее часто применяется Бевацизумаб, а также при отсутствии мутаций в гене KRAS — Цетуксимаб и Панитумумаб.
Динамическое наблюдение
После завершения лечения пациент проходит периодические осмотры и обследования у онколога первые 1-2 года – каждые 3 месяца, затем – 1 раз в 6 месяцев, через 5 лет – 1 раз в год. Цель – своевременное выявление рецидивов. Для этого выполняется ФКС, исследование онкомаркеров крови, УЗИ органов брюшной полости, рентгенография или КТ легких.
Прогноз и профилактика
Специфической профилактики рака кишечника нет, но выявление его на ранних стадиях это залог успеха лечения.
1 стадия рака ободочной кишки после радикального лечения характеризуется выживаемостью в 90%.
5-летняя выживаемость после лечения 2 ст. составляет 76%, 3 ст. – около 45%, при 4 ст. – не более 5%.
Существуют рекомендации по скринингу (раннему выявлению бессимптомных форм) рака кишечника:
- Исследование кала на скрытую кровь ежегодно у лиц старше 50-ти лет, при положительном тесте – колоноскопия.
- Гибкая сигмоидоскопия 1 раз в 5 лет, колоноскопия – 1 раз в 10 лет. Допустима в качестве скрининга КТ- колоноскопия.
- При отягощенной наследственности по раку кишечника эти исследования рекомендуется проводить с 40 лет.
