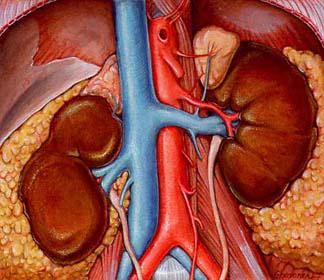
Человеческий организм приспосабливается к условиям окружающей среды. И с годами они не становятся лучше. Все чаще в организм попадают не совсем экологически чистое питье и еда, а очищением всего этого занимаются почки. Вес одного органа — всего 200 грамм, а пропускают они 1000 литров крови в сутки.
Некачественная вода, синтетические напитки — все отражается на работе этих небольших "фильтров". Заболевания, связанные с этим органом, обнаруживаются у детей и взрослых. Более всего настораживает почечная недостаточность. Лечение современными методами и народными средствами, а также симптомы и причины недуга рассмотрим далее.
Что такое почечная недостаточность
Почки играют две очень важные роли в организме: удаляют продукты обмена и сохраняют равновесие кислотно-щелочного и водного баланса. Это осуществляется кровотоком, проходящим через них. Почечная недостаточность — синдром, при котором наблюдаются тяжелые отклонения в функционировании. Нарушается стабильность в работе органов, исчезает баланс их функционирования. Загрязненная кровь перестает фильтроваться, распространяясь во все органы, она нарушает их слаженную работу.
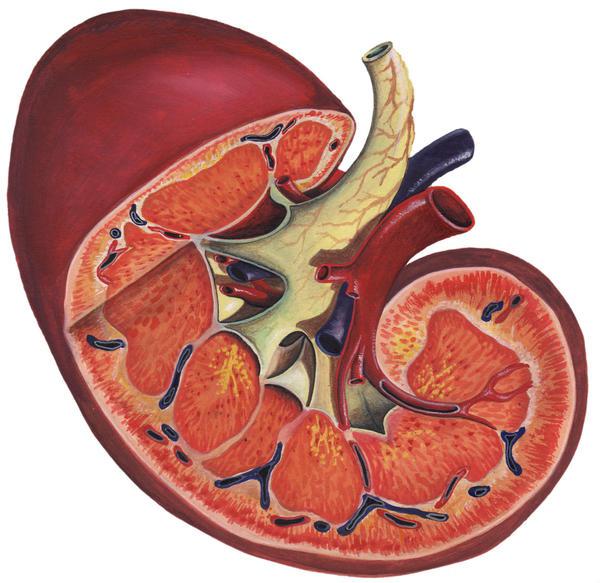
Почечная недостаточность бывает двух видов:
- Острая.
- Хроническая.
Первая форма очень быстро протекает, но является излечимой. Сложнее с хронической, она развивается медленно, но нарушенные функции нет возможности восстановить. А теперь, выяснив, что такое острая почечная недостаточность, лечение ее форм и симптоматику рассмотрим далее.
Причины острой формы
Эту разновидность заболевания могут спровоцировать в 60% случаях травмы или оперативное вмешательство, в 40% — медикаментозное лечение, в 2% — беременность.
Причинами развития могут быть следующие состояния:
- Травматический шок.
- Обильные кровопотери.
- Отравления нейотропными ядами.
- Интоксикация медпрепаратами, рентгеноконтрастными веществами.
- Инфекционные заболевания, такие как холера, сепсис, дизентерия.
- Опасны тромбозы и эмболии.
- Пиелонефрит острый или гломерулонефрит.
- Аборт.
- Ожоги больших участков тела.
- Переливание крови, если обнаружится несовместимость.
- Непрекращающаяся рвота.
- При беременности — сильный токсикоз.
- Инфаркт миокарда.
- Опухолевое образование или камни в мочеточнике.
При всех этих состояниях существует вероятность развития заболеваний почек, поэтому необходимо знать первые симптомы недугов.
Симптоматика заболевания
Как говорилось выше, восстановить функции почек при таком состоянии можно в полном объеме, если вовремя обратиться к врачу. Это заболевание может развиться за небольшой промежуток времени, от нескольких часов до семи суток.
Длится подобное состояние от суток и более. Главное — не игнорировать, если это острая почечная недостаточность, симптомы. Лечение должно быть назначено незамедлительно.
Развитие заболевания можно разделить на 4 этапа.
Первый период — шоковый — длится пару дней. Проявляются такие симптомы:
- Озноб.
- Повышенная температура тела.
- Бледность или желтушность кожных покровов.
- Тахикардия, пониженное давление.
Во втором периоде прекращает образовываться моча, в крови накапливаются азот и фенол. Длится примерно от одной до двух недель и имеет еще такие проявления:
- Пропадает аппетит.
- Слабость, головная боль, головокружения.
- Бессонница.
- Тошнота и рвота.
- Запах аммиака.
- Возможен отек легкого.
Третий период называется восстановительным, возможно улучшение состояния, а может быть и ухудшение. В некоторых случаях у человека появляется аппетит, он начинает чувствовать себя значительно лучше.
Четвертый период — также восстановительный, он характеризуется тем, что:
- Показатели приходят в норму.
- Восстанавливаются функции почек.
Длиться этот период может от нескольких месяцев до нескольких лет.
Однако стоит отметить, что при таком заболевании повреждаются и клетки печени, это объясняет желтушность кожных покровов. Если было острое состояние, его признаки могут еще в течение года или двух напоминать о себе нарушенной работой внутренних органов, например, печени или сердечной мышцы.
Причины хронического течения болезни
Развитие хронической формы могут спровоцировать такие состояния:
- Хронический гломерулонефрит.
- Камни в почках.
- Непроходимость мочеточников.
- Почечный поликистоз.
- Продолжительный прием некоторых групп медицинских препаратов.
- Волчанка, сахарный диабет.
- Хронический пиелонефрит.
Стоит отметить, что хроническое течение пиелонефрита и гломерулонефрита чаще других являются причиной появления острой почечной недостаточности.
Симптоматика хронической острой недостаточности
Хроническое течение болезни позволяет развиваться необратимым процессам в почках. Происходит нарушение выделительной функции, и появляется уремия вследствие того, что накопились азотистые продукты обмена. На начальной стадии развития симптомы практически отсутствуют, отклонения можно установить только благодаря специальным анализам. К сожалению, только когда уже разрушено 90% нефронов, начинают проявляться симптомы заболевания:
- Быстрая утомляемость.
- Снижение аппетита.
- Бледные и сухие кожные покровы.
- Тошнота и рвота.
- Кровоточивость.
- Анемия.
- Отеки.
- Нарушение пищеварения.
- Мышечные судороги.
- Появление афтозного стоматита.
- Частые головные боли.
- Возможен тремор конечностей.
- Суставные боли.
- Ухудшается состояние волос и ногтей.
Очень важно не пропустить, если есть опасения, что может развиться почечная недостаточность, симптомы. Лечение необходимо начать как можно быстрее. Только так можно предотвратить необратимые изменения.
Диагностика почечной недостаточности
При подозрении на то, что у пациента почечная недостаточность, лечение необходимо начинать только после подтверждения диагноза. Необходимо обратиться к нефрологу и урологу. Назначат следующее обследование:
- Биохимический анализ крови на электролиты, креатинин, мочевину.
- Анализ мочи.
- УЗИ мочевого пузыря и почек.
- УЗГД.
- Биопсия почки при подозрении на гломерулонефрит.
При диагностировании хронического заболевания делается плюс ко всему проба Реберга и пробы Зимницкого.
Лечение острой формы
У такого серьезного заболевания, как острая почечная недостаточность, лечение, прежде всего, направлено на устранение факторов, вызвавших обострение.
Если причиной послужило шоковое состояние больного, необходимо нормализовать артериальное давление и восполнить потери крови, если таковые имеются.
При отравлении в первую очередь необходимо промыть желудок и кишечник пациенту. При отравлении токсическими веществами очистить организм возможно, использовав метод экстракорпоральной гемокоррекции.
Также удаление камней или опухоли из мочеточника или мочевого пузыря нормализует состояние больного. Все эти процедуры выполняются на начальной стадии заболевания.
Далее проводятся мероприятия, которые поспособствуют сужению артерий и кровеносных сосудов. Удаляют участки с некрозом тканей, назначается терапия антибиотиками с учетом поражения почечной ткани. Больному назначается специальная безбелковая диета. Медикаментозное лечение почечной недостаточности включает в себя такие препараты:
На раннем этапе развития почечной недостаточности или в целях профилактики врач может назначить гемодиализ. Он показан, если доктор видит, что идет нарушение функций почек, ухудшение метаболизма. Гемодиализ делается для предотвращения осложнений. Эта процедура позволяет очистить кровь до того как она пройдет через почки.
Терапия хронической формы заболевания
Лечение хронической почечной недостаточности направлено на то, чтобы замедлить прогресс основного заболевания. Главная задача докторов — заметить болезнь на ранней стадии, не допустить изменение функций почек.
Для лечения хронической формы используют гемодиализ и диализ перитонеальный. Они проводятся в медицинском учреждении, но не требует госпитализации, после процедуры больной может идти домой.
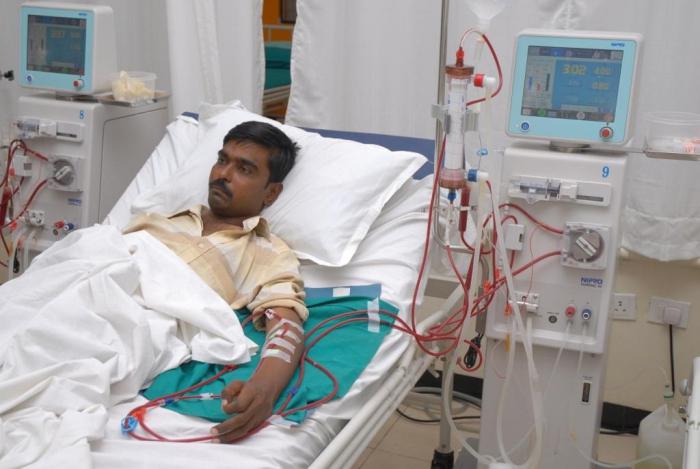
Провести перитонеальный диализ пациент может самостоятельно. Доктора достаточно посещать раз в месяц. Эта процедура используется для лечения, пока больной ожидает трансплантацию почки, так как данное заболевание запускает необратимые процессы, и это единственный выход, чтобы поддержать состояние больного.
Трансплантация — замена пораженной почки органом донора. Им может стать как родственник, так и недавно умерший человек. Вначале проводят много анализов на совместимость. После операции почка приживается в течение года. Одна здоровая почка заменяет работу двух больных. Если донор — родственник, то шансы на благоприятный исход возрастают.
После того как провели трансплантацию почки, больному назначают иммуносупрессанты, их необходимо будет принимать всю жизнь. Существует один отрицательный момент: на фоне принятия этих препаратов у человека заметно снижается иммунитет, и он легко может заразиться каким-либо инфекционным заболеванием.
Диета как способ лечения
Какие бы методы лечения почечной недостаточности ни использовались, необходимо придерживаться специальной диеты. Вот несколько правил ее соблюдения:
- Рекомендуется употреблять больше овощей и фруктов.
- Животный жир следует исключить из рациона.
- Уменьшить количество соли, специй, копченостей, консервов.
- Если уровень калия повышен, необходимо исключить продукты, его содержащие. Среди них — банан, орехи, какао, овощные и мясные бульоны, шоколад, сухофрукты.

- При уремии необходимо убрать из рациона бобовые, рыбу, субпродукты, гусятину, телятину, мюсли, алкоголь.
- Для приготовления пищи лучше всего использовать пищевую фольгу, исключить жарку и выпечку.
- Желательно перейти на диетические продукты питания.
- Снизить употребление белковой пищи. Употреблять полезный белок — яйца, молоко.
Если развивается хроническая почечная недостаточность, лечение народными средствами может стать хорошим дополнением к медикаментозной терапии. Следует отметить, что применение этих средств будет более эффективным на ранней стадии заболевания.
Народное лечение почечной недостаточности
Очень хорошо, если предлагаемые рецепты использовать, придерживаясь диетического питания. Вот некоторые из них:
- Необходимо взять одну часть семян укропа и измельчить, залить 20 частями воды. Принимать по половине стакана 4 раза в день. Укроп отлично снимает воспалительные процессы, обладает мочегонным эффектом.
- Морские водоросли улучшают процессы метаболизма. Можно добавлять в блюда в количестве 100 грамм ежедневно. Помогают выводить токсины из организма.

Если у вас хроническая почечная недостаточность, лечение травами поможет снизить прогресс заболевания. Например, рекомендуется использовать такой настой:
- Необходимо взять по 30 грамм цветов терновника, фиалки трехцветной, зверобоя, плодов бузины, 50 грамм одуванчика и 80 грамм ромашки. Полученной смеси взять одну столовую ложку, залить 1 стаканом кипятка и варить 3 минуты. После того как отвар настоится в течение 10 минут, процедить и пить три раза в день перед едой. Это хорошее жаропонижающее, мочегонное и антисептическое средство.
- Корень лопуха улучшает состояние больного. Настой готовится следующим образом: измельченный корень залить кипятком, настоять в течение ночи. За день маленькими порциями необходимо выпить настой. Должен соблюдаться питьевой режим.
Если имеется почечная недостаточность, лечение народными средствами поможет укрепить иммунитет и придать сил для борьбы с недугом. Например, настойка эхинацеи повысит сопротивляемость организма к инфекциям.
Можно грецкие орехи с медом смешать в равных пропорциях и настоять в темном месте 30 дней. В день нужно съесть 3 чайные ложки за три приема. Это средство хорошо очищает кровь и укрепляет иммунитет.
Очень важно держать под контролем, если у вас почечная недостаточность, симптомы. Лечение народными средствами может снизить их проявление, поэтому оно обязательно должно быть согласовано с лечащим врачом.
Профилактика заболеваний почек
Задача пациента и врача состоит в следующем: даже при диагнозе "почечная недостаточность", лечение должно быть направлено, прежде всего, на сохранение функций почек. Всеми силами необходимо улучшать качество жизни больного.
К профилактике почечной недостаточности можно отнести следующие пункты:
- В первую очередь лечить основные заболевания.
- Соблюдать диету.

- Проводить профилактику и лечение хронического пиелонефрита и хронического гломерулонефрита.
- Проходить тщательное обследование и проводить своевременное лечение заболеваний почек, не допуская осложнений.
- Лечить артериальную гипертонию.
- Инфекционные заболевания почек и мочеполовых путей устранять на ранних стадиях, курс терапии важно пройти до конца.
- Пациентам, перенесшим острую почечную недостаточность, регулярно наблюдаться у врача и контролировать показатели крови и мочи.
При диагнозе "почечная недостаточность" лечение, препараты должен назначать только специалист, иначе это может привести к гибели больного. Это не тот случай, когда можно заниматься самолечением. Почки — очень важный орган, об их здоровье необходимо заботиться всегда.
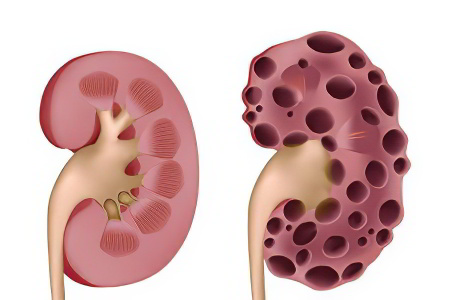
Острая почечная недостаточность – это внезапно возникшее выраженное нарушение, либо полная остановка функционирования почек. Этот патологический процесс является потенциально обратимым, хотя в ходе него страдают все функции почек – выделительная, фильтрационная и секреторная.
Согласно имеющейся статистике, из каждого миллиона населения Европы острая почечная недостаточность развивается примерно у двухсот человек. Более чем 50% случаев патологии обусловлено операциями на сердце либо на крупных сосудах, а также множественными травмами. От 15 до 20% случаев острой почечной недостаточности приходится на акушерскую практику. Кроме того, за последние 10 лет увеличилось число случаев острого нарушения функционирования почек на фоне приема лекарственных средств. Примечательно, что в Африканских странах почечная недостаточность развивается преимущественно на фоне вирусного либо паразитарного заражения. В то время как в Европейских странах причиной чаще всего является артериальная гипертония и сахарный диабет.
Причины почечной недостаточности
Причины почечной недостаточности множественны, но все они объединены в три большие группы, которые одновременно представляют собой и формы болезни.
Причины преренальной недостаточности почек (гемодинамическая форма):
Уменьшение сердечного выброса, которое наблюдается при сердечной недостаточности, аритмии, кардиогенном шоке, тромбоэмболии легочной артерии, тампонаде сердца;
Выраженное снижения уровня внеклеточной жидкости, что может быть обусловлено диареей, продолжительной рвотой, сильной кровопотерей, дегидратацией, ожогами, асцитом на фоне цирроза;
Кишечная непроходимость, перитонит, острый панкреатит, как состояния, приводящие к секвестрации жидкости в тканях;
Вазодилатация системного генеза на фоне сепсиса, анафилаксии, эндотоксического шока либо приема вазодилататоров.
Причины ренальной недостаточности почек (паренхиматозная форма):
Токсическое влияние на паренхиму почек ядов, удобрений, кадмия, ртути, урана, солей меди. Возможно развитие патологического состояния на фоне укусов ядовитых змей и насекомых;
Неконтролируемый прием лекарственных препаратов, оказывающих токсическое воздействие на почки. Среди таковых сульфаниламиды и некоторые другие антибиотики, противоопухолевые средства. Если у человека уже имеются нарушения работы почек, то введение контрастных веществ для выполнения рентгенологического исследования, а также все перечисленные препараты могут стать причиной развития острой недостаточности, даже если соблюдается дозировка;
Увеличение в крови уровня гемоглобина и миоглобина при коме алкогольного или наркотического генеза, при переливании неподходящей крови, при макрогемаглобинурии, на фоне продолжительного сдавления тканей;
Воспаление почек, хотя редко, но все же может приводить к развитию почечной недостаточности. Это гломерулонефрит, тубулоинтерстициальный нефрит;
Инфекционные заболевания – геморрагическая лихорадка с выраженным почечным синдромом, вирусные гепатиты, лептоспироз, ВИЧ-инфекция и пр.;
Удаление одной почки либо ее травма.
Причины постренальной недостаточности почек (обструктивная форма):
Мочекаменная болезнь с обструкцией мочевых путей камнями, что приводит к нарушению пассажа мочи;
Опухоль предстательной железы, мочеточников, мочевого пузыря;
Дистрофические поражения забрюшинной клетчатки;
Случайная перевязка мочеточника во время оперативного вмешательства.
Иногда возможно сочетание нескольких факторов, провоцирующих почечную недостаточность.
Стадии и симптомы почечной недостаточности
Симптомы почечной недостаточности будут различаться в зависимости от стадии болезни:
Симптомы начальной стадии заболевания. Состояние больного будет определяться тем заболеванием, которое спровоцировало почечную недостаточность. Поэтому определить ее манифестацию человек самостоятельно не в состоянии, патогенез завуалирован симптоматикой этиологического фактора. Циркуляторный коллапс хотя и возникает, но непродолжителен по времени и в связи с этим остается незамеченным. Такие симптомы нарушения функционирования почек, как утрата аппетита, тошнота и слабость, больной относит к полученной травме, отравлению или иному состоянию, приведшему к манифестации процесса почечной недостаточности.
Симптомы олигоанурической фазы заболевания. Полное отсутствие выделяемой мочи наблюдается редко, но ее объемы значительно сокращаются (до 500 мл и менее за сутки).
Кроме того, проявляются такие нарушения, как:
Выраженная протеинурия – в моче обнаруживается большое содержание белка;
Азотемия – рост содержания азотистых продуктов обмена в крови;
Гиперфосфатермия – рост уровня фосфатов в крови;
Метаболический ацидоз с тошнотой и рвотой, сонливостью, нарастающей слабостью, учащением дыхания и одышкой;
Артериальная гипертензия диагностируется у 20-30% больных;
Гипернатриемия – повышение содержания натрия в интерстициальном пространстве;
Гиперфосфатемия – повышение уровня фосфатов в крови;
Острая уремия провоцирует поражения печени (с ее увеличением в размерах) и иных органов ЖКТ. Возможно развитие желудочно-кишечного кровотечения из-за язв, что обнаруживается в 10-30% случаев.
На фоне гипергидратации возможен отек легкого, что выражается в возникновении влажных хрипов, появлении одышки. Кроме того, что больной становится заторможенным, есть угроза вхождения в кому.
Еще одним частым симптомом этой стадии заболевания является перикардит и уремический гастроэнтероколит. Часто эти состояния осложняются кровотечением.
На фоне ослабления иммунных сил возможно присоединение инфекции. Не исключено развитие сепсиса, панкреатита, стоматита и пневмонии. Острые инфекции в значительной степени ухудшают состояние пациентов.
Эта стадия развивается в первые трое суток после того, как на организм воздействовал тот или иной этиологический фактор, приведший к почечной недостаточности. Длится олигоанурическая стадия от 10 дней до 2 недель, однако может сокращаться до нескольких часов, либо растягиваться на 2 месяца. Если олигоанурическая стадия продолжается более 4 недель, необходимо исключить почечный васкулит, гломерулонефрит, некроз почечной коры.
Симптомы стадии восстановления диуреза. Ярким симптомом этой фазы является полиурия, которая развивается на фоне того, что разрушенные почечные канальцы утратили способность к реабсорбции. Суточный диурез постепенно нарастает и может составлять от 2 до 5 литров. Водно-электролитный баланс постепенно приходит в норму. Однако есть опасность развития гипокалиемии из-за вымывания калия с мочой. Эта фаза продолжается в среднем две недели. Если пациент получает неадекватную ситуации терапию, то возможно развитие дегидратации, гипофосфатемии, гипокальциемии.
Симптомы стадии полного восстановления. В это время происходит восстановление функционирования почек до исходного уровня. Этот период может занимать от полугода до года. Однако не исключено, что острая почечная недостаточность перерастет в хроническую. Это происходит в том случае, если поражена большая часть ткани почек.
Осложнения почечной недостаточности
Осложнения почечной недостаточности зависят от того, насколько выражены нарушения работы органов, а также от наличия олигурии. Именно на фоне яркой олигурии происходит падение уровня клубочковой фильтрации, что уменьшает поступление электролитов, продуктов азотного обмена и воды. В итоге сильно страдает состав крови.
Сбои в водно-солевом обмене. Наиболее опасна в этом плане гиперкалиемия, так как на ее фоне пациенты начинают предъявлять жалобы на мышечную слабость, иногда формируется тетрапарез, брадикардия. Чем выше концентрация калия в крови, тем выше риск остановки сердца.
Нарушения со стороны состава крови. Так как в ней повышается уровень азота, это становится причиной быстрой гибели эритроцитов. В результате развивается такое осложнение, как нормоцитарная нормохромная анемия.
Нарушения в функционировании иммунитета. Это приводит к тому, что у больных развиваются различные инфекции, что происходит в 30-70% случаев. Осложнения в виде иммунных нарушений очень опасны, так как именно присоединившиеся инфекции чаще всего приводят к летальному исходу. Страдает ротовая полость, послеоперационные раны долго не заживают, возможно поражение дыхательной и мочевыделительной системы. Сепсис, как наиболее грозное осложнение недостаточности, обычно провоцируется грамотрицательными и грамположительными бактериями.
Нарушения со стороны нервной системы проявляются в том, что у человека наблюдается спутанность сознания, заторможенность, которая сменяется возбуждением. Возможно дезориентация в пространстве. В пожилом возрасте часто развивается нейропатия.
Со стороны сердечнососудистой системы возможны такие осложнения, как аритмия, сердечная недостаточность застойного характера, артериальная гипертензия.
Со стороны работы органов пищеварения возможны такие осложнения, как тошнота, рвота, боли в животе, отсутствие аппетита, кровотечения на фоне гастроэнтероколита.
Диагностика почечной недостаточности

Диагностика почечной недостаточности включает в себя сдачу разнообразных анализов, среди которых:
Кровь на определение уровня калия, азотистых соединений;
Моча на пробу Зимницкого;
Биохимический анализ крови с определением уровня мочевины, электролитов, креатина;
Мочу направляют также на общий и бактериологический анализ.
Обнаруживают недостаточность, обследовав мочевой пузырь. Мочи в нем нет. Важно разграничить анурию и острую задержку мочеиспускания, которая тоже может сопутствовать недостаточности. При переполнении органа мочой анурия не развивается.
Что касается инструментальных методов обследования, то необходимо выполнить УЗИ мочевого пузыря и почек, чтобы определить форму недостаточности. Появится возможность судить о наличии или отсутствии обструкции мочевых путей.
УЗДГ сосудов почек проводят для оценки кровотока в органах. Биопсия почки проводится с целью постановки дифференциального диагноза.
Возможно выполнение рентгена грудной клетки чтобы исключить легочно-почечный синдром и отек легких. Хромоцистоскопия показана, если имеется подозрение, что устье мочеточника подверглось обструкции.
Электрокардиограмму снимают каждому больному с почечной недостаточностью, чтобы вовремя обнаружить аритмию.
Как лечить острую почечную недостаточность?
Лечение почечной недостаточности определяется в первую очередь тем, на какой стадии находится заболевание, а также тем фактором, который спровоцировал развитие патологического процесса. Успех терапии также зависит от плотного взаимодействия пациента с врачами нефрологами и урологами.
Первоочередная цель – устранение этиологического фактора, вызвавшего сбой в работе почек. Параллельно осуществляются мероприятия, направленные на ликвидацию имеющегося шока, на нормализацию работы сердца, на восполнение кровопотери. Важно, чтобы сосуды были в тонусе, а кровоток в почках восстановлен.
Дезинтоксикационные мероприятия следует проводить в том случае, когда больной отравился солями тяжелых металлов, что повлекло за собой развитие недостаточности. Это такие меры, как прием энтеросорбентов, промывание желудка, гемосорбция.
Для избавления больного от постренальной недостаточности нужно снять обструкцию мочевых путей. Для этого в мочеточники могут устанавливаться катетеры, проводится нефростомия и пиелостомия.
Итак, начальная стадия недостаточности требует снижения действия нефротоксинов на организм, устранения циркуляторных нарушений. Если острая недостаточность еще не манифестировала, а лишь грозит развиться, то возможно в профилактических целях внутривенное введение препарата Маннитол, способствующего улучшению фильтрации и работающего по типу осмотического диуретика. На олигурической стадии его применять смысла нет.
Важно понимать, что терапия, направленная на устранение причины, спровоцировавшей недостаточность, будет эффективна лишь в том случае, когда она проводится на начальных этапах развития патологии. Кроме терапевтических мероприятий, необходим качественный уход за ротовой полостью, за слизистыми оболочками и кожными покровами. Возможно назначение антибиотиков, в том случае, если выделена бактериальная флора. Хотя часто эти препараты назначаются для профилактики развития бактериальной инфекции. Однако желательно отказаться от Стрептомицина, Неомицина и Мономицина, так как они обладают повышенной нефротоксичностью.
При олигоанурической форме болезни пациенту назначают аппаратный экстракорпоральный диализ, а также проводят мощную дезинтоксикационную терапию.
Чтобы не спровоцировать гипергидратацию, водную интоксикацию, нужно с особенной тщательностью контролировать назначаемые больному объемы жидкости в олигурический и анурический период.
Что касается питания больных, то в первые три фазы развития патологии белок необходимо из рациона исключить полностью. Возможно употребление в пищу сметаны, сливок, сиропов. Если диспепсические расстройства носят упорный характер, то пациента переводят на парентеральный способ питания.
Для вымывания азотистых токсинов, которые провоцируют сильную рвоту и тошноту, необходимо проводить длительные промывания желудка. На фоне судорог вводятся соли кальция парентеральным методом.
Все формы недостаточности работы почек требуют помещения человека в стационар. По показаниям ему проводят гемодиализ. Иногда его выполняют перед операцией – перед нефростомией или перед пиелостомией. Хирургическое вмешательство выполняют на той почке, которая функционирует качественнее. Критерием оценки в этом случае выступают клинические признаки. Боли всегда будут интенсивнее там, где почка работает лучше. После того как анурию удается устранить, больному назначают препараты, направленные на нормализацию почечного кровотока и на повышение реологических свойств крови.
Следует принимать во внимание, что гемодиализ позволяет сохранить жизнь даже самым тяжелым пациентам, поэтому отказываться от его проведения не следует. Он эффективен даже при аренальных формах патологии, когда состояние пациента очень тяжелое. После проведения гемодиализа появляется возможность выполнить трансплантацию почки.
Пункционную нефростомию выполняют при наличии опухоли злокачественного характера в области малого таза или в забрюшинном пространстве, в том случае, если у пациента наблюдается обструкция мочеточников.
Унитиол назначают при развитии недостаточности, сформировавшейся при отравлении ртутью.
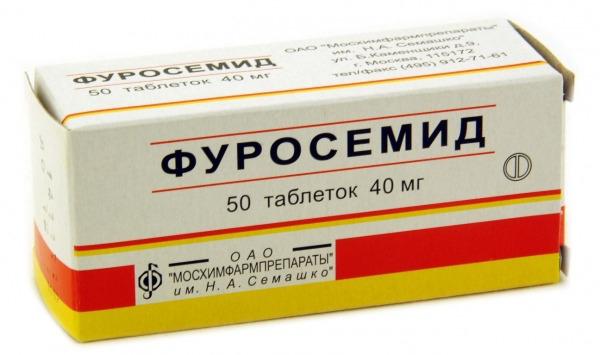
Нормализовать состояние больного помогают диуретики осмотической направленности, комбинация Допамина с Фуросемидом. Откорректировать солевой и водный баланс позволяет сочетание двух методов – гемодиализа и гемосорбции крови внепочечным методом.
Показания к проведению гемодиализа искусственно почкой:
Отсутствие эффекта от консервативного лечения.
Показатель креатина в крови более 114 ммоль/л.
Остаточный азот превышает 113 ммоль/л.
Мочевина выше отметки 49 ммоль/л.
Нельзя выполнять диализ при сепсисе, на фоне инфаркта миокарда, при кровотечении желудочно-кишечного тракта, на фоне печеночной и сердечной недостаточности, при тромбоэмболии во время обострения.
Посещение курортов с целью профилактики патологии целесообразно не ранее чем через полгода после того, как больной был выписан из стационара.
Что касается прогноза на выздоровление, то он полностью зависит от тяжести течения заболевания, от возраста пациента и от того, насколько успешно поддается лечению причина, приведшая к острому нарушению работы почек. При адекватной терапии полное восстановление наблюдается в 35-40% случаев, частичное – в 10-15%. В постоянном гемодиализе будут нуждаться до 3% больных. Особенно неблагоприятной в этом плане считается ренальная форма болезни. После нее более 40% больных переводятся на постоянный гемодиализ.
Гибель больных происходит по причине уремической комы, от сепсиса и нарушений гемодинамики. Олигурия ухудшает прогноз. Неосложненное течение патологии, развившейся первично, позволяет сделать прогноза на полное восстановление в 90% случаев. Однако важным условием является своевременное обращение к доктору.
Какое лечение можно организовать в домашних условиях?
Относительно того, какое лечение острой почечной недостаточности можно проводить в домашних условиях, ответ может быть однозначным – нужно немедленно вызвать бригаду скорой помощи. Острая почечная недостаточность является тяжелым состоянием, которое несет угрозу жизни больного и требует экстренной госпитализации. Дома вылечить человека не удастся.
Чем позже будет оказана квалифицированная помощь, тем хуже прогноз. Кроме того, при раннем лечении остаются шансы на то, что человек восстановит трудоспособность в последующие несколько лет.
Какими препаратами лечат острую почечную недостаточность?
Для снятия симптомов интоксикации показано введение раствора Натрия гидрокарбоната (2-3%) + инсулин и глюкоза.
Для профилактики развития патологии вводится Маннитол (20%) в объеме 300 мл. Применять препарат нужно как можно раньше.
Как осмотический диуретик выступает раствор глюкозы (10-20%) + инсулин. Вводится внутривенно в первые часы манифестации почечной недостаточности в объеме 0,5 л.
Допамин + Фуросемид на протяжении 6-24 часов. Доза Допамина от 3 до 5 мкг на кг за минуту, Фуросемида от 30 до 50 мкг на кг за час.
Венорутон в виде инъекции, либо перорально три раза в 24 часа.
Внутримышечно, либо под кожу Унитиол, если патология протекает на фоне отравления ртутью. Доза 1 мл на каждые 10 кг массы тела пациента.
Трентал внутривенно или перорально. Внутривенно вводится 100 мг, перорально принимают по 1-2 таблетки три раза в 24 часа.
Внутривенно Фуросемид 200 мг + Маннитол.
Какой врач лечит почечную недостаточность?
Врач-уролог и врач-нефролог лечат почечную недостаточность, однако при подозрении на манифестацию этого состояния необходимо вызывать скорую помощь, а не ждать очередного приема.

Образование: Диплом по специальности «Андрология» получен после прохождения ординатуры на кафедре эндоскопической урологии РМАПО в урологическом центре ЦКБ №1 ОАО РЖД (2007 г.). Здесь же была пройдена аспирантура к 2010 г.

Вся правда о жире на животе — 8 фактов!

5 самых популярных диет для быстрого похудения
Хроническая почечная недостаточность – это прогредиентное угасание функции почек, связанное с гибелью нефронов, либо с их замещением на соединительную ткань, на фоне хронической патологии почек. Нефроны представляют собой важные структурные единицы почек, которые участвуют в очищении крови от азотистых токсинов.
Выведение продуктов метаболизма из организма человека, страдающего от почечной недостаточности, рекомендуется через стимулирование потоотделения. В домашних условиях этого можно добиться посещением сауны, использования лечебных ванн, санаторно-курортного лечения в регионах с сухим теплым климатом.
Диета при почечной недостаточности призвана нормализовать, либо поддержать метаболическую, выделительную, фильтрующую, кроветворящую и иные функции почек. Недопустимо раздражение органов, поэтому диета должна быть максимально щадящей для них. Диета является обязательным.

Хроническая почечная недостаточность (ХПН) – это тяжелое состояние почек, которое характеризуется постепенной утратой их функций.
Наши почки постоянно фильтруют избыток жидкости и токсины из крови, которые затем удаляются из организма с мочой.
При хронической почечной недостаточности в организме накапливается жидкость, электролиты и опасные токсины, которые почки не в состоянии вывести.
На ранней стадии ХПН вы можете не испытывать никаких симптомов. Хроническая почечная недостаточность может не давать о себе знать, пока работа почек не будет существенно нарушена.
Лечение ХПН фокусируется на замедлении прогрессирования болезни, а также на лечении первоначальной болезни, которая вызвала поражение почек. Хроническая почечная недостаточность постепенно прогрессирует до терминальной стадии, которая без искусственного очищения крови (диализа) или пересадки почек смертельна.
Причины хронической почечной недостаточности
ХПН возникает тогда, когда какое-либо заболевание или токсин повреждает ваши почки, причем это повреждение ухудшается месяцами или годами.
Среди причин хронической почечной недостаточности могут быть:
• Сахарный диабет 1 или 2 типа.
• Высокое артериальное давление.
• Повторяющиеся инфекции почек.
• Гломерулонефрит, воспаление нефронов.
• Поликистоз почек.
• Длительная обструкция мочевыводящих путей при мочекаменной болезни, увеличении простаты и некоторых формах рака.
• Везикоуретеральный рефлюкс, то есть заброс мочи из мочевого пузыря обратно в почки.
Факторы риска хронической почечной недостаточности:
• Сахарный диабет.
• Гипертоническая болезнь.
• Заболевания сердца.
• Курение.
• Ожирение.
• Высокий уровень холестерина.
• Болезни почек у родственников.
• Возраст старше 65 лет.
Кроме того, доказана расовая предрасположенность к хронической почечной недостаточности. Исследования среди жителей США показали, что ХПН более характерна для афроамериканцев, североамериканских индейцев и выходцев из Восточной Азии.
Симптомы хронической почечной недостаточности
Симптомы ХПН развиваются медленно, месяцами или годами. Они обусловлены преимущественно накоплением токсических веществ в организме.
• Тошнота и рвота.
• Потеря аппетита.
• Нарушение сна.
• Слабость и утомляемость.
• Пониженное выделение мочи (олигурия).
• Ухудшение умственной деятельности.
• Мышечные подергивания и спазмы.
• Гипертензия, которую трудно контролировать.
• Отеки на нижних конечностях.
• Боль в груди.
• Одышка.
Признаки почечной недостаточности часто неспецифичны. Это означает, что они могут говорить и о других заболеваниях. Кроме того, почки очень хорошо адаптируются и компенсируют частичную потерю функций. Поэтому симптомы ХПН могут не проявляться до того момента, пока нарушение работы почек не станет очень критическим и необратимым.
Когда следует обратиться к врачу?
Обратитесь к врачу как можно скорее, если вы заметите у себя подозрительные симптомы. Если вы страдаете заболеваниями, которые повышают риск ХПН, ваш врач должен постоянно наблюдать вас, делать анализы крови и мочи, измерять артериальное давление. Ни в коем случае не запускайте инфекции мочевыводящих путей – при первых признаках неблагополучия обращайтесь к врачу!
Диагностика хронической почечной недостаточности
Для диагностики ХПН используются такие анализы и процедуры:
1. Анализы крови.
Анализы функции почек определяют уровень токсичных продуктов обмена в крови, таких как мочевина и креатинин. Если их содержание в крови повышено, то, возможно, почки не справляются со своей работой.
Анализы мочи помогают выявить нарушения, характерные для ХПН. В моче можно обнаружить белок, эритроциты, лейкоциты, сахар – содержание этих компонентов может говорить о том или ином заболевании почек или системном заболевании.
3. Визуализация почек.
Для того чтобы рассмотреть почки и мочевыводящие пути, чаще всего используется ультразвук. В некоторых случаях назначают компьютерную и магнитно-резонансную томографию, ангиографию (исследование сосудов) и др.
4. Биопсия почек.
Для биопсии врач делает анестезию, а затем с помощью специальной длинной иглы берет образец почечной ткани для анализов. В лаборатории клетки, полученные при биопсии, можно исследовать на предмет рака, генетических и других заболеваний.
Лечение хронической почечной недостаточности
Некоторые типы ХПН можно лечить – все зависит от причины. Но зачастую почечная недостаточность неизлечима. Лечение ХПН направлено на облегчение симптомов, профилактику осложнений и замедление прогрессирования болезни. Если ваши почки очень серьезно повреждены, вам понадобится диализ или пересадка почек.
Лечение осложнений хронической почечной недостаточности включает:
1. Понижение артериального давления.
У людей с хронической почечной недостаточностью, как правило, повышается артериальное давление. Врач может назначить гипотензивные препараты. Обычно это ингибиторы ангиотензин-превращающего фермента (ИАПФ) или антагонисты АТ-II рецепторов. Гипотензивные препараты снизят давление и помогут сохранить почки. Дело в том, что высокое давление повреждает фильтрующий аппарат почек. Врач может делать вам частые анализы крови и мочи, чтобы следить за состоянием почек. Также рекомендуется диета с низким содержанием поваренной соли.
2. Контроль уровня холестерина.
Ваш врач может прописать препараты из группы статинов (симвастатин, аторвастатин), чтобы держать под контролем уровень холестерина в крови. Люди с ХПН часто имеют повышенный уровень холестерина, а это увеличивает риск инфаркта, инсульта и других сердечно-сосудистых проблем.
3. Лечение анемии.
В некоторых случаях вам могут быть назначены препараты железа и гормон эритропоэтин. Эритропоэтин усиливает выработку красных кровяных телец, что помогает преодолеть анемию, а вместе с ней исчезнут слабость, утомляемость, бледность.
4. Лечение отеков.
При хронической почечной недостаточности в организме может задерживаться жидкость, из-за чего развиваются отеки. Обычно отеки возникают на руках и ногах. Для выведения жидкости назначаются диуретики – мочегонные.
5. Защита костей от остеопороза.
Врач может назначить препараты кальция и витамина D для профилактики ломкости костей. Вам также могут прописать лекарства для снижения уровня фосфатов в крови. Это способствует лучшему усвоению кальция в костной ткани.
6. Диета с низким содержанием протеинов.
Когда наш организм получает белки из пищи, он перерабатывает их с образованием токсичных азотистых соединений. Если почки не могут выводить эти продукты обмена, то они накапливаются в крови, отравляя наш организм. Чтобы снизить уровень этих веществ, врач может порекомендовать вам диету с низким содержанием белков.
Лечение терминальной стадии почечной недостаточности
На последней стадии ХПН, когда почки уже не справляются с выведением жидкости и токсинов, можно либо использовать диализ, либо пересадить больному почку.
Диализ – это, по сути, искусственная очистка крови от токсинов. Диализ назначается на терминальной стадии почечной недостаточности. При гемодиализе специальная машина прокачивает кровь через фильтры, где задерживается избыток жидкости и токсичные вещества. При перитонеальном диализе при помощи катетера наполняют брюшную полость раствором для диализа, который абсорбирует вредные вещества. Затем этот раствор выводится наружу и заменяется свежим.
2. Трансплантация почек.
Если у вас нет других тяжелых заболеваний, угрожающих жизни, то вы можете стать кандидатом на пересадку почки от здорового донора или погибшего человека, завещавшего свои органы другим.
Если нет возможности делать диализ или трансплантацию, то возможен третий вариант – консервативное поддерживающее лечение. Но в этом случае продолжительность жизни при терминальной стадии ХПН исчисляется неделями.
Советы для больных
Как часть вашего лечения врач порекомендует вам специальную диету, чтобы облегчить работу почек. Попросите своего диетолога проанализировать ваш рацион, чтобы убрать из него вредные для почек продукты и напитки.
Диетолог может посоветовать вам:
1. Не употреблять блюда, содержащие большое количество соли.
Откажитесь от соленых блюд, чтобы уменьшить потребление натрия. В список нежелательных продуктов могут попасть консервы, замороженные обеды, сыры и некоторые мясные полуфабрикаты. Следует избегать фастфуд. Уточните у врача, сколько граммов соли должен содержать ваш дневной рацион.
2. Выбирать продукты с низким содержанием калия.
Ваш диетолог может посоветовать снизить и потребление калия. Среди продуктов, богатых калием, стоит упомянуть бананы, апельсины, картофель, томаты и шпинат. Можно заменить эти продукты яблоками, капустой, виноградом, бобами, клубникой, которые содержат мало калия.
3. Ограничить содержание белков (протеинов) в рационе.
Как уже говорилось, больные почки могут не справляться с пищей, богатой протеинами. Чтобы контролировать уровень азотистых соединений в крови, нужно ограничить потребление белка. Богатые протеинами продукты: мясо, яйца, сыры, бобы. Минимум белков содержится в овощах, фруктах, злаках. Правда, некоторые продукты искусственно обогащают протеинами – обращайте внимание на этикетки.
Осложнения хронической почечной недостаточности
Со временем ХПН повреждает практически каждый орган человека.
Потенциальные осложнения ХПН включают:
• Задержка жидкости, которая приводит к отекам на руках и ногах, повышению артериального давления и накоплению жидкости в легких.
• Внезапное повышение уровня калия в крови (гиперкалиемия), которое может нарушить нормальную работу сердца.
• Поражение центральной нервной системы, которое проявляется изменением личности, снижением интеллекта, припадками.
• Ухудшение иммунного ответа, что делает организм больного более восприимчивым к инфекциям.
• Понижение содержания эритроцитов в крови (анемия).
• Слабость костной ткани, частые переломы.
• Заболевания сердца и кровеносных сосудов.
• Пониженное либидо и импотенция.
• Перикардит, воспаление околосердечной сумки.
• Осложнения беременности, которые влекут за собой риск для матери и плода.
• Необратимое повреждение почек, требующее пожизненного диализа или трансплантации.
Профилактика хронической почечной недостаточности
Для уменьшения риска ХПН нужно:
1. Отказаться от спиртных напитков.
Если вы все же употребляете алкоголь, соблюдайте меру. Западные врачи считают, что для здоровой женщины моложе 65 лет норма не должна превышать один дринк, а для здорового мужчины – не более двух дринков в день. Пожилым людям, больным и беременным алкоголь вообще не рекомендуется.
2. Следовать инструкциям к лекарственным препаратам.
При использовании любых препаратов, в том числе аспирина, ибупрофена, парацетамола, следуйте инструкциям производителя. Прием больших доз лекарств может привести к повреждению почек. Если у вас уже были заболевания почек, консультируйтесь с врачом перед приемом любых лекарств.
3. Поддерживать здоровую массу тела.
Если у вас проблемы с лишним весом, начните заниматься спортом и контролировать свой рацион. Ожирение не только повышает риск проблем с почками, но и способствует сахарному диабету, приводит к гипертонии, уменьшает продолжительность и качество жизни.
4. Отказаться от сигарет.
Если вы курите, проконсультируйтесь с врачом по поводу современных методов снятия никотиновой зависимости. Таблетки, никотиновый пластырь, психотерапия и группы поддержки могут помочь вам бросить.
5. Следите за своим здоровьем.
Не запускайте инфекционные заболевания, которые могут со временем сказаться на ваших почках.
Следуйте рекомендациям вашего врача и не занимайтесь самолечением!
Константин Моканов: магистр фармации и профессиональный медицинский переводчик
