Хронический холецистит — это вялотекущее заболевание желчного пузыря воспалительного характера. Среди всех патологий пищеварительного тракта этот диагноз является одним из самых распространенных. Хроническая форма холецистита отличается медленным и бессимптомным течением, поэтому заболевание может быть обнаружено случайно, во время планового осмотра органов брюшной полости.
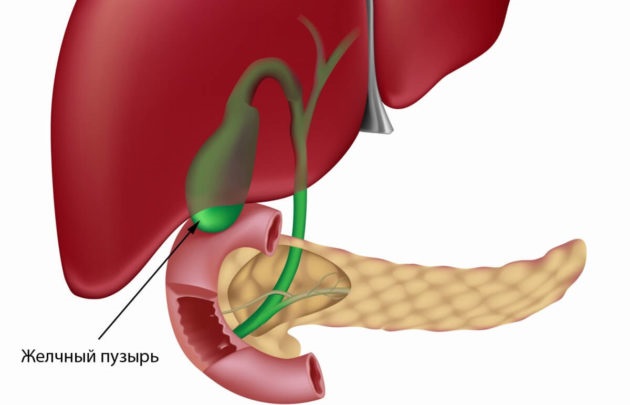
Своевременное лечение холецистита проводится с помощью консервативной терапии и специальной диеты. Если эти терапевтические методы не оказывают должного эффекта, или пациент обращается к врачу уже с запущенной стадией заболевания, прибегают к хирургическому лечению, заключающемуся в удалении пораженного желчного пузыря.
Причины и механизмы развития хронического холецистита
Хронический холецистит становится следствием повторяющихся приступов острого холецистита. Приступы в большинстве случаев провоцируются наличием камней в желчном пузыре. Постепенно происходит утолщение стенок органа, патологические изменения его моторики, воспалительные и застойные явления в желчном пузыре и его протоках.
Таким образом, этиологии хронического холецистита можно избежать, если вовремя обратиться к врачу и пройти лечение острой стадии заболевания, не провоцируя его дальнейшего развития.
Заболевание прогрессирует медленно и длительное время может протекать незаметно для больного. Но под влиянием негативных факторов, таких как переохлаждение, ухудшение иммунной защиты, инфекции и переедание, болезнь может резко обостриться, вплоть до развития гнойного или флегмонозного холецистита.
Классификация
В зависимости от особенностей развития и протекания заболевания, классификация хронического холецистита делит патологию на следующие формы:
- латентная или вялотекущая;
- рецидивирующая;
- гнойноязвенная.
По наличию камней (конкрементов) выделяют:
Также выделяют стадии обострения и ремиссии заболевания. Течение хронического холецистита может быть легким, средним и тяжелым. При легком течении фиксируется до 1-2 обострений и до 4 желчных колик в течение года.
Для среднего течения заболевания свойственно 3-4 обострения и 5-6 колик в году. Тяжелое протекание патологии характеризуется 5 и более обострениями в течение года.
Причины развития болезни
Основными причинами острого и хронического холецистита являются инфекция и застой желчи в органе.
Инфекционные возбудители могут проникнуть в желчный пузырь из двенадцатиперстной кишки с лимфо- и кровотоком. Развитие воспаления обычно происходит на фоне нарушений опорожнения органа.
Препятствовать нормальному оттоку желчи может врожденная патология шеечного отдела и пузырного протока желчного пузыря, дискинезия желчных путей.
Дискинезия часто встречается среди детей, у которых нарушены режим сна и отдыха, учебы и питания, неправильно сформированы пищевые привычки, а также у лиц, подверженных стрессовым факторам дома, на учебе и на работе.

Патогенез хронического холецистита воспалительной природы приводит к грубым изменениям функциональной активности органа, застойным явлениям, нарушению физико-химических свойств желчи, что становится поддерживающим фактором дальнейшего воспаления и способствует быстрому переходу острой формы заболевания в хроническую, в том числе и с образованием конкрементов.
Предрасполагающими факторами развития холецистита являются:
- недостаточная физическая активность, сидячий образ жизни;
- переедание, особенно жирной и белковой пищей;
- беременность — на поздних сроках гестации в брюшной полости возрастает давление на органы пищеварительного тракта растущей маткой, в частности на желчный пузырь, что становится помехой к эвакуации желчи из органа в двенадцатиперстную кишку и способствует развитию воспаления;
- хронические запоры;
- лишний вес;
- метеоризм;
- гельминты: аскариды, лямблии.
Определяющее значение в развитии холецистита играют генетический фактор, нарушения метаболизма и болезни сосудов (атеросклероз и др.). Нередко холецистит диагностируется на фоне гастрита, язвы желудка и двенадцатиперстной кишки, панкреатита и опухолей в брюшной полости.
Симптомы
Хроническая форма заболевания протекает с чередованием ремиссий и обострений. Хронический холецистит в стадии нестойкой ремиссии может легко перейти в острую форму болезни со всеми вытекающими осложнениями.
Симптомы хронического холецистита:
- Боль в правом подреберье — распространенная локализация болей при хроническом холецистите, которая носит интенсивный характер только в период обострений, а в остальных случаях не доставляет больному серьезного дискомфорта. Болевые ощущения могут быть слабыми ноющими, иногда отдающими в область поясницы или лопатки. Боль появляется без видимых причин. Может длиться более суток, периодически стихать и вновь усиливаться в результате переедания или употребления алкоголя.
- Отрыжка с горьким привкусом, горечь во рту, особенно во время приема пищи на голодный желудок.
- Нарушение процессов пищеварения — обязательный симптом клиники хронического холецистита. Желчь является одним из основных элементов, участвующих в пищеварении. Если она не поступает в двенадцатиперстную кишку в нужном количестве, у больного могут появиться жалобы на расстройства желудочно-кишечного тракта — диарею, запор, метеоризм, тошноту и рвоту.
- Повышенная сухость во рту, особенно в утренние часы.
- Субфебрильная температура тела как непременный признак воспалительного процесса в организме. При диагнозе «хронический холецистит» этот симптом наблюдается практически во всех случаях, при этом, чем дольше держится температура, тем сильнее протекает процесс воспаления.
- Повышенная утомляемость, усталость, слабость и отсутствие аппетита.
В период ремиссии хронического холецистита терапевтические признаки воспаления желчного пузыря практически не дают о себе знать. Подобная скрытая симптоматика может быть характерна и для других заболеваний пищеварительного тракта.
Диагностика холецистита
Перед постановкой диагноза пациент должен пройти ряд обследований.
Лабораторные методы:
- общий анализ крови — определяет признаки воспалительного процесса в организме;
- биохимический анализ крови — выявляет повышение холестерина, билирубина, белковых фракций, трансаминазы, фосфатазы;
- анализ на сахар в крови — необходим для диагностики сахарного диабета;
- общий анализ мочи — выявляет сопутствующую патологию почек;
- бактериологическое исследование желчи;
- анализ крови на лямблиоз;
- анализ кала на эластазу с целью выявления панкреатита.
Инструментальные методы обследования:
- УЗИ брюшной полости. Определяет изменения стенок желчного пузыря (утолщение их на 4 см и более свидетельствует о наличии холецистита), застойные явления в органе, сгущение желчи, наличие конкрементов и деформацию органа.
- УЗИ со специальным завтраком, направленным на выработку желчи — необходимо для обнаружения дискинезии желчного пузыря.
- Рентгенологическое исследование органов брюшной полости с целью обнаружения конкрементов.
- Дуоденальное зондирование с посевом желчи. Может проводиться только с условием отсутствия конкрементов в органе или желчевыводящих путях. Подробнее о зондировании→
- Фиброэзофагогастродуоденоскопия (ФЭГДС).
- ЭКГ — для уточнения наличия сопутствующих патологий сердца и сосудов.
- Компьютерная томография.
Лечение
После диагностики и подтверждения заболевания начинается лечение хронического холецистита. Подход к терапии должен быть комплексным.

Лечение проводится с помощью следующих методов:
- лечебные мероприятия в стадии обострения заболевания;
- купирование приступа;
- диетотерапия;
- хирургическое вмешательство.
Врач-гастроэнтеролог индивидуально формирует лечебную программу для пациента на несколько недель и месяцев вперед, учитывая данные диагностических обследований, возраст больного и состояние здоровья при холецистите.
В стадии обострения патологии необходима срочная госпитализация больного. Обычно это состояние требует быстрого устранения воспалительного процесса в желчном пузыре и практических знаний от самого больного, как снять приступ хронического холецистита до приезда медицинской бригады.
Чтобы снять воспаление в пораженном органе, больному назначаются противовоспалительные препараты. После этого важно опорожнить орган от застоявшейся желчи с помощью желчегонных средств. Если камни в органе отсутствуют, то можно отказаться от медикаментов в пользу рецептов народной медицины.
Аптечные травы обладают более мягким действием на желчный пузырь, в отличие от медикаментозных препаратов. С разрешения врача можно использовать отвар расторопши или бессмертника.
Если потенциальные проблемы при хроническом холецистите возникли во время беременности, применять антибиотикотерапию не рекомендуется.
Во время вынашивания ребенка женщине лучше максимально отказаться от медикаментозной терапии, поэтому гастроэнтеролог может выписать лечение минеральными водами, что в случае серьезных осложнений заболевания тоже приемлемо.
Обычно специалист выписывает сульфитную и хлоридно-сульфитную воды, которые нужно принимать 3 раза в день за 1 час до приема пищи. Минеральная вода должна быть подогрета до теплого состояния непосредственно перед употреблением. Пить минеральные воды следует обязательно курсами, каждые 2 недели нужно устраивать такой же по продолжительности перерыв.
Питание
Чем питаться при хроническом холецистите — один из первых вопросов, который задают пациенты врачу при этом диагнозе. Все лицам, страдающим холециститом, показано соблюдение специального диетического стола № 5 в период ремиссии и при обострении заболевания.

При остром и хроническом холецистите противопоказано применение алкогольных напитков и блюд, запрещенных диетой, а также беспорядочный режим питания.
Питаться следует дробно, каждые 3 часа, небольшими порциями. Ограничения в диете накладываются на определенные группы продуктов: жареные, жирные, острые, соленые и пряные блюда, газированные и спиртные напитки.
Также следует воздержаться от яичного желтка, сдобы, сливочных и масляных кремов, мороженого и орехов. Нельзя употреблять охлажденную пищу, то есть сразу из холодильника — холодные блюда вызывают спазм органов пищеварения, особенно при хроническом холецистите с гипомоторной дискинезией желчного пузыря.
Также необходимо ограничить употребление сырых фруктов и овощей. Во время ремиссии можно отдать предпочтение арбузам и дыням, моркови, кураге, черносливу и изюму в свежем виде. Эти продукты положительно влияют на моторику пораженного органа и предупреждают запоры.
Среди напитков можно выделить отвары лекарственных трав, такие как расторопша, бессмертник, фенхель, сушеница, цикорий — все эти растения обладают желчегонным и противовоспалительным эффектом, положительно влияя на состояние желчного пузыря.
Например, врач, отвечая на вопрос, можно ли пить цикорий при хроническом холецистите, скорее всего, даст положительный ответ, потому что цикорий стимулирует выделение желчи, растворяет конкременты в желчном пузыре и способствует их выведению из организма.
Пренебрежение принципами питания может стать причиной серьезных последствий хронического холецистита, привести к рецидиву заболевания и прогрессированию воспалительно-деструктивных изменений в стенках желчного пузыря.
Профилактика
Острый и хронический холецистит можно предотвратить, если вести здоровый образ жизни, умеренно употреблять спиртные напитки, отказаться от вредных пищевых пристрастий, не исключать здоровую физическую активность.
При обнаружении врожденных пороков внутренних органов необходимо вовремя выявить и скорректировать застойные явления в желчном пузыре.
Для предупреждения обострений хронической формы заболевания важно строго соблюдать диету и придерживаться принципов дробного приема пищи, исключить гиподинамию, переохлаждения, стрессы и тяжелые физические нагрузки.

Пациенты с хроническим холециститом должны стоять на диспансерном учете и не реже одного раза в год проходить плановые обследования. Также рекомендуется санаторно-курортное лечение.
Осложнения хронического холецистита
Своевременная терапия хронического холецистита позволяет сохранить качество жизни и избежать таких серьезных осложнений, как:
- перитонит — обширное воспаление брюшины, которое может возникнуть в результате прободения желчного пузыря и желчевыводящих путей;
- гнойные абсцессы в брюшной полости, в том числе локализующиеся на печени;
- внутренние желчные свищи;
- острая форма панкреатита;
- гепатит;
- холангит.
Реабилитация при хроническом холецистите после проведенного лечения требует своевременного приема медикаментозных средств, щадящего режима дня и строгого соблюдения диетического рациона. Если соблюдать все рекомендации специалиста, о возможных осложнениях или последующих рецидивах заболевания можно не тревожиться.
Актуальность темы хронического холецистита по-прежнему высока, так как это серьезное заболевание, широко распространенное среди населения, имеющее широкий перечень причин и неявную клиническую симптоматику.
Самостоятельно определить наличие заболевания, в том числе и его форму, невозможно. При любых признаках патологии, перечисленных выше, важно вовремя обратиться за помощью к специалисту и пройти необходимое лечение в случае подтверждения патологии.
Симптомы острого холецистита не проявляют себя продолжительное время. Человек чувствует себя здоровым и жалобы не предъявляет. Жизнедеятельность микроорганизмов становится причиной воспаления стенок желчного пузыря. При холецистите – это основное проявление. Воспаление острое. Отсутствие лечения усугубляет процесс. Осложнённые последствия возникают вследствие отсутствия надлежащего лечения, его позднего обнаружения. Осложнение острого холецистита самостоятельно не диагностируется. Нужна квалифицированная медицинская диагностика.
Причины осложнений
Последствия острого и хронического холецистита многочисленны. Могут являться предпосылками сопутствующих осложнённых заболеваний. Возникновение осложнений может быть вызвано:
- Инфицирование желчного пузыря;
- Заражение тканей желчетворного органа продуктами жизнедеятельности вредных микроорганизмов;
- Воспаление в области брюшины, образование свища;
- Воспаление поджелудочной железы.
Стадию острого холецистита необходимо вовремя диагностировать, не позволить ей перерасти в хроническую стадию. Обследование проводит врач. Осложнения способны протекать стремительно. При остром холецистите отсутствие действий больного по предотвращению заболевания приводит к нежелательным последствиям. При хроническом холецистите несоблюдение диеты провоцирует возникновение перечисленных симптомов. Возможен паразитарный холецистит.
Последствия заболевания
Классификация возможных последствий:
-
Эмпиема желчного пузыря. Больной чувствует неприятные ощущения в желчном пузыре. Это воспаление сопровождается выделением гноя. Гнойное содержимое скапливается в большем количестве. Желчные протоки могут быть закупорены. Камень не движется. Ситуация ухудшается. Больной чувствует лихорадку по всему телу. Мышцы передней стенки брюшины постоянно напряжены. Присутствуют сильные боли.



Диагностика
При появлении любого симптома следует обратиться к врачу. Он назначит диагностическое обследование. Современные методы диагностики позволяют вовремя обнаружить воспаление и дефекты. На современном уровне развития научного знания классификация делит холецистит на виды: катаральный, флегмонозный и гангренозный. Все виды требуют различного рода медикаментозного вмешательства.
Врач соберёт полный анамнез пациента, уделяя особое внимание моменту обнаружения первых симптомов холецистита. Пальпация брюшины поможет врачу в установлении величины органов. Непременно назначается УЗИ органов брюшной полости. Больной пройдет компьютерную томографию. Назначается развёрнутый анализ крови, который покажет её биохимический состав. Моча больного подвергнется тщательному анализу. Кал исследуется на присутствие паразитов.
Лечение
Все осложнения должны быть пролечены. Желчнокаменный холецистит относится к хронической форме болезни. Идеальны для этого условия стационара. Лечение проводит компетентный врач. Форма медикаментозного вмешательства определена доктором. Назначается курс антибиотиков. Способствует уничтожению патогенной микрофлоры. Микроорганизмы наносят серьёзный урон желчному пузырю. Предотвращает инфицирование самой желчи. Спазмолитики помогут уменьшить боль. Способствуют расширению желчных протоков. Если в организме скопилось большое количество токсинов, проводят терапию, направленную на их выведение.

Следующий этап лечения – нехирургический. Консервативная терапия состоит в ограничении потребления категории продуктов. Показана диета. Исключается еда, оказывающая какое-либо раздражение. Чтобы не наступил запор, рекомендуют ограничить потребление продуктов, богатых клетчаткой. Неосложнённый вид холецистита поддаётся быстрому излечению.
При тяжёлом и остром течении осложнений врачи предполагают вмешательство хирургическим путём. Хирургический метод разрешения болезни в некоторых случаях является единственно правильным. Если осложнения принимают хронический характер, показана госпитализация и вмешательство хирурга. После проведения операции возможно появление осложнений иного рода. Их интенсивность и скорость заживления пропорциональна возрасту пациента. Наличие сопутствующих заболеваний ухудшает состояние. Интенсивно развиваться и перетекать в осложнение могут несложные раны. Особое место в медицине занимает работа с пожилыми пациентами. Хирургия показана им после тщательного обследования и оценки рисков.
Недопустимо самостоятельное лечение любых проявлений заболеваний. Медикаментозные средства имеют побочный эффект. Больной не учитывает это при самостоятельном комбинировании препаратов. Соблюдение рекомендаций врача должно быть строгим. Изменение частоты приёма или концентрации лекарств самостоятельно не может быть произведено! При облегчении состояния приём медикаментов продолжается до полного выздоровления.
Отек, воспаление, раздражение желчного пузыря, которое сохраняется на протяжении длительного времени, называют хроническим холециститом. Осложнения чаще развиваются после 40-60 лет.
Предпосылки развития осложнений
Частыми причинами осложнения холецистита хронической формы служат:
- несоблюдение правил лечебного питания;
- малоподвижный образ жизни;
- присоединение вторичной бактериальной инфекции;
- наличие воспалительных процессов;
- пристрастие к алкоголю, табакокурение.
Распространенные последствия холецистита
Хроническое течение заболевания чередуется периодами обострений и ремиссий. Осложнений, характерных для данной формы холецистита, не так много, как при остром течении, но почти все они требуют оперативного вмешательства. Угрожающими для жизни считаются:
- некроз желчного пузыря;
- формирование свищей и спаек;
- холангит;
- перихолецистит;
- вторичный билиарный цирроз;
- рак желчного пузыря.
Серьезные осложнения диагностируются у 2-5% пациентов с хроническим холециститом и только при полном отказе от лечения. Чаще врачи диагностируют следующие отклонения:
- развитие реактивного панкреатита;
- желчнокаменная болезнь;
- гепатит;
- хронический дуоденит.
Реактивный панкреатит
Острое асептическое воспаление поджелудочной железы, возникшее на фоне заболеваний печени, пищеварительного тракта или других внутренних органов. Клиническая картина реактивного панкреатита развивается стремительно – в течение нескольких часов к симптомам хронического холецистита присоединяются признаки поражения поджелудочной железы:
- изжога;
- сильная опоясывающая боль в животе;
- повышение температуры тела, озноб;
- тошнота, рвота;
- метеоризм;
- признаки интоксикации (отравления) организма.
Прогноз при неосложненном реактивном панкреатите благоприятный, при своевременном лечении все симптомы купируются. В остром периоде пациенту назначают лечебное голодание сроком на 1-2 суток, затем диету с ограничением белка и жиров. Из медикаментозных препаратов используют:
- ферменты поджелудочной железы;
- обезболивающие медикаменты;
- нестероидные противовоспалительные средства;
- спазмолитики;
- препараты для уменьшения метеоризма.
Перихолецистит
Возникновение воспалительного процесса в брюшине или соединительной ткани, отделяющей желчный пузырь от печени, называют перихолециститом. Симптомы осложнения появляются сразу, после начала его развития. К ним относят:
- появление острой боли в области правого подреберья;
- усиление болевого синдрома при попытке согнуться или сесть;
- мышечное напряжение в правом подреберье;
- горький привкус во рту;
- диспепсические расстройства – тошнота, рвота, нарушение стула.
Перихолецистит осложняется образованием спаек, формированием абсцессов, но при своевременном лечении прогноз чаще благоприятный. Неосложненную форму заболевания устраняют путем организации правильного питания и режима дня, назначением противовоспалительных, желчегонных препаратов. Лечение гнойного перихолецистита проводят исключительно хирургическим путем.
Желчнокаменная болезнь
Образование камней, конкрементов, в желчных протоках и пузыре – частое осложнение холецистита у взрослых. Основные симптомы патологии:
- желтуха;
- внезапная боль, отдающая в спину, шею, правое плечо или лопатку;
- приступы печеночных колик;
- тошнота;
- рвота, которая не приносит облегчения;
- повышение температуры тела;
- обесцвечивание кала.
Желчнокаменная болезнь может привести к перфорации (образованию открытых ран) в желчных протоках или самом пузыре, застою желчи. Основное лечение патологии, развывшейся на фоне хронического холецистита – удаление желчного пузыря. При успешном хирургическом лечении, прогноз благоприятен и не сулит выраженных последствий для качества жизни пациента.
