
Алкогольный гепатит — входит в группу поражений печени, не связанных с инфекцией. Этот вид воспаления в отличие от вирусных гепатитов не передается от больного здоровому, а связан исключительно с длительным употреблением алкоголя и формированием у человека алкогольной зависимости. Заболевание считается основной этиологической причиной цирроза печени.
Распространенность алкогольного гепатита составляет, по данным статистических исследований, в разных странах от 7 до 10 на 100 тыс. населения. Оценка состояния здоровья лиц, злоупотребляющих спиртными напитками, позволяет сделать вывод, что у 25–40% в течение нескольких лет сформируется воспаление печени, переходящее в стадию разрушения клеток и полного отказа этого важного органа.
В Международной статистической классификации (МКБ-10) выделяется группа заболеваний под общим термином «алкогольная болезнь печени». Среди них гепатит кодируется K70.1. Максимально болезнь распространена среди мужского населения возрастом от 30 до 55 лет.
Действие алкоголя на печень
Расщепление спирта начинается уже при попадании в желудок человека. В соке постоянно находится фермент алкогольдегидрогеназа, который окисляет до 25% принятого этанола и превращает его в ацетальдегид. Таким образом, ¼ часть всасывается в кровь минуя печень. Нахождение пищи (особенно жирной) задерживает всасывание, но не обезвреживает токсичные продукты.
Обратное действие возможно на фоне приема пациентом лекарственных средств группы блокаторов Н2-гистаминовых рецепторов. Они снижают концентрацию алкогольдегидрогеназы в желудке и резко увеличивают объем поступившего в кровь этанола.
В борьбу за обезвреживание вступает ферментативная система печени за счет своих специфических активных белков. Реакция превращений начинается с воздействия алкогольдегидрогеназ и трансформации этанола в ацетальдегид (он же уксусный альдегид, этаналь, метилформальдегид).
Вещество обладает в несколько десятков раз большей опасностью по своим токсическим свойствам, чем сам спирт. Его относят к канцерогенам первого порядка по способности разрушать ДНК генов и вызывать раковое перерождение. Поэтому к негативным последствиям действия, кроме алкогольного гепатита, относится развитие злокачественной опухоли желудка, пищевода и печени. Дальнейшее преобразование происходит под воздействием ацетальдегиддегидрогеназы. Она переводит метилформальдегид в состояние уксусной кислоты и неядовитых веществ, которые выводятся с мочой.
Важно, что при постоянном употреблении алкогольных напитков синтез необходимых ферментов отстает от потребности. Это приводит к усилению воздействия на печень нерасщепленного ацетальдегида. Клетки печени (гепатоциты) реагируют воспалительной реакцией.
В патогенезе алкогольного гепатита существенную роль играет поражение других органов пищеварительной системы:
- поджелудочной железы (панкреатит);
- желудка (гастрит);
- желчного пузыря (холецистит).
Особенности поражения женщин
Более тяжелое и быстрое поражение печени у женщин объясняется:
- Физиологической особенностью состава желудочного сока в женском организме – у женщин идет значительно меньшая, чем у мужчин, выработка и содержание фермента алкогольдегидрогеназы, следовательно, в желудке этанол не расщепляется, поступает в печень в массивном количестве и представляет собой значительную нагрузку.
- Большей массой в теле жировой ткани и меньшей – воды, что приводит к отсутствию разведения этанола, усиливает его токсичность. Жиры в печеночной паренхиме усиливают окислительные реакции, способствуют бурному воспалению и исходу в фиброз.
- Нарушением баланса эстрогенов во время климактерической перестройки, негативно влияющей на алкогольную интоксикацию.
Лечение алкогольного гепатита требует учета особенностей пола и их коррекции.
Имеется ли расовая предрасположенность?
У людей монголоидной расы, коренных жителей Северной Америки выявлены генетические особенности трансформации алкоголя. Они заключаются в резком ослаблении синтеза алкогольдегидрогеназы и ацетальдегиддегидрогеназы. Прием спиртосодержащих продуктов вызывает быструю передозировку и алкогольный токсический гепатит с характерными симптомами.
Какое значение имеет доза алкоголя?
Развитие алкогольного гепатита обусловлено:
- дозой содержащегося этанола;
- качеством алкогольного напитка;
- длительностью употребления.
Суточное количество спирта для развития гепатита и цирроза печени составляет:
- для взрослого мужчины 50–80 г;
- женщины – 30–40;
- подростка – 15–20.
Для подростка опасность представляет 0,5 л «безалкогольного» пива. В нем обязательно по технологии приготовления присутствует до 5% этанола. Кроме того, с пивом на печень возрастает нагрузка за счет содержащихся углеводов, которые перерабатываются в жиры и остаются в паренхиматозных клетках.
Особая роль в развитии острой формы алкогольного гепатита придается отравлениям суррогатами спиртосодержащих бытовых жидкостей. Токсическими веществами в этих случаях являются, кроме алкоголя:
- изопропиловый спирт;
- диэтилфталат;
- метиловый спирт;
- полигексаметиленгуанидина гидрохлорид (компонент дезинфицирующих средств);
- ацетальдегид.
Большинство лечащих врачей (гастроэнтерологов. гепатологов) считают важным в постановке диагноза не уточнение дозы, употребляемого пациентом напитка, а регулярность поступления спирта в организм.
Факторы риска
Для возникновения гепатита в печени на фоне злоупотребления алкоголем имеют значение:
- неполноценность питания (дефицит фруктов и овощей, мясных продуктов);
- лечение гепатотоксическими лекарствами и травами (например, зверобой стоит воспринимать соответственно названию);
- заражение вирусами с преимущественным действием на печеночные клетки;
- недостаток иммунитета;
- генетическая предрасположенность в виде угнетения синтеза необходимого набора ферментов.
Клиническое течение алкогольного гепатита связано с совокупностью всех перечисленных факторов. В зависимости от длительности и симптоматического комплекса поражения принято различать острую форму и хроническую.
Острая форма
Острая форма алкогольного гепатита вызывается быстропрогрессирующими воспалительными и разрушительными процессами в печеночных клетках, чаще после длительного запоя на фоне уже начавшегося цирроза печени. В случае тяжелого течения исходом является печеночная недостаточность и смерть от комы. Длительность течения колеблется от 3 до 5 недель.

Желтушный гепатит – наиболее распространен среди людей, страдающих алкоголизмом. Симптомы алкогольного гепатита при этом типе заключаются:
- в желтушности кожи и слизистых;
- приступообразной тошноте;
- слабости;
- потере аппетита;
- диареи, сменяющейся запорами;
- потере веса;
- болях тупого характера в правом подреберье.
Пациенты склонны к присоединению бактериальной инфекции с повышением температуры, воспалительным заболеваниям мочевыделительной системы. Зуд кожи не характерен. Гепаторенальный синдром устанавливают при обследовании.
Латентный (скрытый) – симптомов практически не имеется, выявляется по анализам на трансаминазы.
Холестатический – обнаруживается у 13% пациентов, сконцентрированы признаки нарушенного желчевыделения:
- значительная желтушность кожных покровов и слизистых;
- потемнение мочи;
- интенсивный зуд и расчесы на коже;
- обесцвечивание каловых масс.
Всегда проводится дифференциальная диагностика с механической желтухой, образовавшейся на фоне желчекаменной болезни, опухоли печени и поджелудочной железы, воспаления желчных протоков.
Фульминантный – самая тяжелая молниеносная форма, поскольку быстро приводит:
- к поражению головного мозга (энцефалопатии) с отеком клеток;
- сопровождению геморрагическим синдромом с кровоизлияниями;
- одновременному поражению почек с блоком фильтрационной функции до степени почечной недостаточности;
- состоянию гипогликемии;
- присоединению инфекции.
От других отличается стремительным некрозом гепатоцитов. У пациентов быстро нарастает спутанность сознания до коматозного состояния, выраженная желтушность.
Изо рта появляется печеночный запах, постоянно держится высокая температура. В отличие от вирусных гепатитов острые формы не сопровождаются увеличением селезенки. Отсутствие своевременного лечения алкогольного гепатита в данном случае быстро приводит к необратимым изменениям и смерти пациента.
Токсический гепатит протекает с выраженной остановкой движения желчи в протоках (холестазом). При этой патологии разрушение гепатоцитов менее выражено. В тяжелых формах приводит к острой печеночной недостаточности.
Особенности хронического вида
Хронический алкогольный гепатит возникает при длительном постоянном употреблении спиртного, выявление показывает его наличие у 1/3 пациентов с алкоголизмом. Симптомы выражены слабо, могут совершенно отсутствовать. Диагноз ставится при обнаружении нарушений лабораторным методом, сопоставлении с алкогольным анамнезом пациента.
При подробном опросе удается выявить некоторые признаки патологии:
- потерю аппетита;
- склонность к постоянному вздутию живота;
- редкие приступы тошноты;
- бессонницу;
- снижение либидо (полового влечения) в связи с нарушенным синтезом половых гормонов.
При пальпации обнаруживается плотный, болезненный край печени, выступающий из-под правого подреберья, признаки увеличения органа. Эту форму поражения печени называют еще алкогольным стеатогепатитом, поскольку в гепатоцитах происходит жировое перерождение.
По клиническому течению выделяют степени:
- легкую – пациент не предъявляет жалоб, но при осмотре выявляется увеличение печени;
- среднюю – кроме увеличенного органа, у пациента определяется явная болезненность в правом подреберье, желтушность склер и кожи, похудание, снижение аппетита;
- тяжелую – характеризуется значительным увеличением печени и селезенки, началом цирроза.
Диагностика
В процессе диагностики сложность представляет выяснение факта злоупотребления алкоголем. Значительно отличается поведение больных на работе и в домашних условиях. Часто пациенты скрывают свою слабость, не понимают значения. Установить этиологию поражения печени помогает установление:
- склонности к запоям;
- развитию абстиненции;
- длительного употребления спиртного;
- похмелья;
- невозможности отказаться от спиртосодержащих жидкостей.
Для решения как лучше лечить больного необходимо исключить токсический гепатит. Обследование включает лабораторные анализы:
- на печеночные трансаминазы (аспарагиновую и аланиновую), при гепатитах аспарагиновая в несколько раз превышает аланиновую;
- умеренно измененную тимоловую пробу;
- рост билирубина в крови и моче указывает на затрудненный отток желчи;
- гаммаглутамилтранспептидазную повышенную активность;
- рост иммуноглобулина А.
Метод радионуклидной гепатоспленосцинтиграфии заключается в применении специфических изотопов, оседающих в печеночной паренхиме. По картине поглощенного вещества можно судить о степени поражения органа.
Важно, что подтвердить именно алкогольную этиологию гепатита возможно только по характерным признакам на биопсии. Они заключаются в обнаружении:
- алкогольного гиалина (телец Мэллори);
- изменений гепатоцитов и звездчатых ретикулоэпителиоцитов.
Дифференциальная диагностика хронической формы
Диагностика нуждается в выявлении различий с неалкогольным стеатогепатитом при метаболических нарушениях, лекарственным гепатитом. Метаболический стеатогепатит чаще наблюдается у женщин в возрасте от 40 до 60 лет, страдающих:
В анализе крови обнаруживают нарушение состава жировых компонентов, резкий рост триглицеридов, гипергликемию. В симптоматике отсутствует желтуха. Лекарственный стеатогепатит встречается как результат побочного действия медикаментов при длительном применении:
- препаратов группы эстрогенов;
- Амиодарона;
- высоких доз ацетилсалициловой кислоты;
- Сульфаметоксазола;
- антагонистов кальция;
- противовоспалительных средств аминохинолонового ряда (Делагила, Плаквенила).
В патогенезе этого вида гепатитов важно угнетение процесса окисления жирных кислот на уровне митохондрий гепатоцитов, активация перекисного вида окисления липидов. Врач может выяснить какие препараты принимал пациент, их опасную дозировку и длительность лечения. Исходом неалкогольного стеатогепатита тоже становится цирроз печени. Редко жировая дистрофия носит капельный характер и вызывает фульминантную форму острого гепатита.
Окончательно убедиться в неалкогольном поражении можно только по результатам биопсии печени. Статистика показывает наличие стеатогепатита в 7–9% случаев всех исследований. Некоторые специалисты считают необходимым учитывать заболевание, как отдельную нозологию.
Лечение алкогольного гепатита
Вылечить алкогольный гепатит возможно только в том случае, если полностью прекратив употребление спиртного. Не должно возникать никаких замен на менее концентрированные напитки. Пациенту предлагается жесткая диета, обеспечивающая необходимую калорийность, но исключающая любые токсические влияния на печень.
Назначается типовой стол №5:
- калорийность диеты должна составлять не менее 2000 ккал в сутки;
- назначаются белковые продукты из расчета 1 г на один килограмм веса пациента;
- обязательной составляющей являются витамины группы В и фолиевая кислота.
В стационаре при отсутствии аппетита и отказе от еды питание организуют через зонд или внутривенным введением аминокислот, питательных смесей.
При тяжелых формах алкогольного гепатита для предупреждения бактериальных инфекций применяют курсы антибиотиков. Лучше действуют препараты группы фторхинолонов.
Избирательное действие на печеночные клетки оказывают гепатопротекторы. Считается, что они восстанавливают окислительные процессы в гепатоцитах, способствуют регенерации паренхимы. Лечить алкогольный гепатит помогают протекторы на основе:
- флавоноидов расторопши;
- медвежьей желчи (Урсосан);
- Адметионина;
- эссенциальных фосфолипидов.
Урсодезоксихолевая кислота, содержащаяся в Урсосане, снижает синтез холестерина, помогает восполнить недостаток желчи при пищеварении. Трансформация воспалительного процесса в фиброз и образование цирроза имеет только один вариант помощи — трансплантацию печени. Операции пока проводятся редко, связаны с поиском донора и дороговизной.
Прогноз
Алкогольный гепатит протекает в двух формах:
- Прогрессирующей – составляет около 20% случаев, характеризуется мелкоочаговым поражением паренхимы печени с исходом в цирроз. Сопровождается описанной выше клиникой. Позволяет добиться стабилизации показателей метаболизма, приостановить воспаление, если лечение начато вовремя и не сопровождается повторными запоями.
- Персистирующей – форма отличается стабильным течением, обратимостью процессов в печени. Малосимптомная картина продолжается до 10 лет. Не отмечается ухудшения даже при редком употреблении алкоголя.
При отсутствии отказа от алкоголя летальность в острую фазу гепатита на фоне очередного запоя составляет до 60%. Прогноз на увеличение продолжительности жизни значительно увеличивается для пациентов, кто смог остановиться от пагубной привычки.
Проблема лечения алкогольного гепатита решается разными специалистами. Важно, что при наличии поражения печени наркологи и психиатры не могут назначить сильнодействующие препараты. Выбор терапии ограничивается по мере разрушительных процессов в печеночной ткани. Поэтому специалисты советуют алкозависимым людям обращаться к ним как можно раньше.
Гепатит алкогольный представляет собой обширные дегенеративно-воспалительные изменения в ткани печени, развивающиеся из-за токсического действия алкоголя и продуктов его распада. Гепатит, развившийся на почве алкоголизма, не представляет опасности для окружающих, он не заразен.

Ребенок часто болеет?

Ваш ребенок постоянно болеет?
Неделю в садике (школе), две недели дома на больничном?
В этом виновато много факторов. От плохой экологии, до ослабления иммунитета ПРОТИВОВИРУСНЫМИ ПРЕПАРАТАМИ!
Да-да, вы не ослышались! Пичкая своего ребенка мощными синтетическими препаратами вы, порой, наносите больше вреда маленькому организму.
Чтобы в корне изменить ситуацию, необходимо не губить иммунитет, а ПОМОГАТЬ ЕМУ.
Причины
Токсическое действие алкогольных напитков на печень связано с тем, что именно в ней происходит расщепление 80% потребляемого алкоголя. Образовавшийся в результате ацетальдегид разрушает печеночные клетки. В желудке расщепляется только 20% этанола. У женщин фермента в желудке для расщепления алкоголя вырабатывается значительно меньше, поэтому и печеночная ткань разрушается быстрее.
При регулярном употреблении алкоголя вначале в печеночных клетках (гепатоцитах) откладываются жировые включения, некоторые клетки вследствие воспаления гибнут. С течением времени жировая дистрофия печени приводит к замене печеночных клеток рубцовой (фиброзной) тканью, печень не может выполнять ее многочисленные функции в организме. Токсический алкогольный гепатит становится причиной образования цирроза печени.
Для формирования алкогольного гепатита достаточно 5-7-летнего систематического употребления мужчинами 40-60 мл/сутки этанола (чистого спирта), 30 мл женщинами и 15-20 мл подростками. Известно, что 10 мл этанола равнозначны 25 мл водки, 200 мл пива или 100 мл вина. Вид напитка не важен. Имеет значение регулярность употребления и дозы. Ежедневное потребление 0,5 л пива уже через 5 лет может привести к цирротическим изменениям в печени.
Факторы, повышающие риск развития гепатита:
- большие дозы употребляемого алкоголя;
- наследственное предрасположение к алкоголизму;
- многолетнее употребление
- нерациональное питание;
- ожирение;
- заражение гепатотропными вирусами (поражающими печеночную ткань).
Симптомы
Болезнь развивается исподволь, незаметно для любителя крепких напитков: В этот период ее можно выявить только при обследовании. Первые симптомы появляются лет через 5 после повреждения печеночных клеток. По мере увеличения поражения печени нарастает количество проявлений и их выраженность.
В зависимости от интенсивности развития процесса выделяют алкогольный гепатит – острый и хронический.
Об остром гепатите говорят в случае прогрессирующего процесса в печени у лиц с уже имеющимся хроническим гепатитом или циррозом, но продолжающих употреблять алкоголь. При этом хронический гепатит быстро переходит в алкогольный цирроз, а при возникновении острого гепатита на фоне уже имеющегося цирроза он отличается особой тяжестью. Острый гепатит часто развивается после запоя.

Он может протекать по 4-м вариантам:
- Латентный (скрытый): симптомы болезни не проявляются, диагностируется при исследовании крови, выявляющем повышенную активность трансаминаз. Подтвердить диагноз можно с помощью биопсии.
- Желтушный, наиболее распространенный вариант. При нем появляются характерные симптомы:
- желтушность кожи, слизистых, биологических жидкостей (мочи, слез, слюны);
- слабость;
- отсутствие аппетита;
- боли в области подреберья справа;
- тошнота, возможна рвота;
- нарушение стула (поносы);
- потеря веса;
- развитие бактериальных инфекций с тяжелым течением (пневмоиии, инфекции мочевыводящих путей и др.).
- Холестатический вариант отмечается при застое желчи. Он проявляется затяжным течением с выраженной желтухой, сильным зудом, темным цветом мочи и обесцвеченным калом.
- Фульминантный – наиболее агрессивный и быстро прогрессирующий. Отличается развитием почечной и печеночной недостаточности, возникновением кровотечений. Чаще заканчивается развитием печеночной комы и смертью пациента.
Почему иммунитет моего ребенка ослаблен?
Многим знакомы эти ситуации:
- Как только начинается сезон простуд — ваш ребенок обязательно заболевает, а потом и вся семья.
- Вроде бы покупаете дорогие препараты, но они действуют только пока их пьешь, а через неделю-две малыш заболевает по-новой.
- Вы переживаете, что иммунитет вашего ребенка слабый, очень часто болезни берут верх над здоровьем.
- Боитесь каждого чиха или покашливания.
Необходимо укреплять ИММУНИТЕТ ВАШЕГО РЕБЕНКА!
Для хронического течения алкогольного гепатита характерными являются такие синдромы (совокупности признаков):
- Астенический: общая слабость;
- повышенная утомляемость;
- плохой аппетит;
- нарушенный ритм сна (дневная сонливость);
- подавленное настроение.
- Диспептический:
- тошнота и рвота;
- увеличение печени;
- боль в подреберье справа;
- вздутие живота;
- снижение веса.
- Синдром «печеночных знаков»:
- сосудистые «звездочки» на туловище и лице;
- желтушность кожи и слизистх;
- покраснение кожи на ладонях и подошвах,
- расширение кровеносных капилляров на лице (телеангиэктазии).
- Синдром системных признаков (за счет влияния алкогольной интоксикации на другие органы и системы):
- полинейропатия проявляется чувствительными расстройствами, ограничением движений;
- атрофия мышц;
- учащение сердцебиений;
- одышка;
- импотенция и атрофия яичек;
- снижение либидо;
- склонность к образованию кровоподтеков;
- гинекомастия (увеличенные грдные железы у мужчин);
- деформация кистей за счет укорочения ладонных сухожилий или контрактура Дюпюитрена;
- повышение температуры и др.
Проявления хронического гепатита индивидуальные, иногда отмечается всего лишь несколько симптомов.
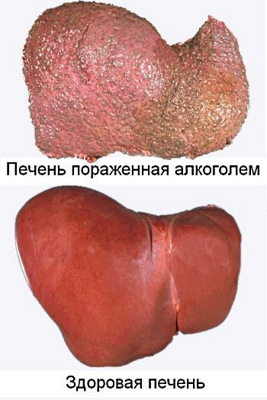
Выделяют 2 формы хронического гепатита:
- Персистирующий гепатит: симптомы его довольно скудные, состояние пациента стабильное, периодически отмечается тяжесть в подреберье справа, тошнота, чувство полноты в желудке, отрыжка. Пациент может не знать о развитии у него заболевания. Иногда его выявляют при обследовании.
В случае прекращения употребления этанолсодержащих напитков возможна стабилизация и обратное развитие изменений в печени. При своевременном выявлении и проведении лечебных мероприятий, соблюдении здорового способа жизни гепатит на этой стадии можно вылечить. При продолжении употребления алкоголя болезнь будет прогрессировать.
- Прогрессирующий гепатит отмечается у каждого пятого пациента с алкогольным гепатитом. Заболевание предшествует циррозу печени, образованию участков некроза ткани (полного омертвения), необратимого процесса. Для прогрессирующего гепатита характерны такие симптомы: желтушность, боли в области подреберья, лихорадка, рвота, понос.
Прекращение употребления алкоголя и полноценное лечение могут привести к стабилизации процесса, но вылечить гепатит на этой стадии уже невозможно. При продолжении прежнего образа жизни и без лечения болезнь приведет к развитию печеночной комы и смерти.
Диагностика
Для диагностики лечащий врач использует:
- опрос пациента, позволяющий уточнить жалобы, наличие вредных привычек, перенесенные и сопутствующие болезни, контакт с токсическими веществами и др.;
- осмотр позволяет обнаружить «печеночные знаки», определить размеры селезенки и печени, жидкость в брюшной полости и др.;
- лабораторные методы: исследование крови клиническое и биохимическое (определение уровня билирубина в крови, активности ферментов печени АЛТ и АСТ, белковый состав, коагулограмму), онкомаркеры, маркеры вирусных геатитов; маркер фиброза печени (для исключения цирроза) и др.,
- инструментальные методы диагностики:
а) УЗИ – для определения размеров и структуры селезенки и печени;
б) ЭФГДС – эндоскопический осмотр врачом пищевода, желудка и 12-п. кишки (для обнаружения расширенных вен в пищеводе, характерных для цирроза печени);
в) спиральная КТ селезенки и печени;
г) МРТ — томография позволяет оценить структуру селезенки и печени с помощью полученных точных изображений органов;
д) эластография – исследование для выявления фиброза (цирроза) печени;
е) ретроградная холангиография – рентгенисследование для уточнения причины желтухи при холестатическом гепатите, для исключения опухоли, затрудняющей отток желчи;
ж) ультразвуковая доплерография (УЗДДГ) позволяет обнаружить или исключить повышенное давление в воротной вене (портальную гипертензию), характерную для цирроза печени;
- биопсия печени (взятие ткани печени пункционной иглой для гистологического исследования).
Лечение
Лечение при всех формах алкогольного гепатита включает полное исключение употребления любых алкогольных напитков. Хотя, согласно статистике, прекращает употребление только каждый третий пациент, сокращает употребление еще треть больных.
Если самостоятельно избавиться от зависимости не удается, то необходима помощь нарколога, иначе лечение гепатита будет безуспешным и исходом процесса будет цирроз и смерть. Неблагоприятный исход может быть у этих больных и в том случае, когда лечение нейролептиками, назначаемыми наркологами, противопоказано из-за печеночной недостаточности.
Помимо исключения приема алкоголя лечение включает:
- энергетическую диету;
- медикаментозную терапию;
- хирургическое лечение.
Назначенная диета должна устранить эндогенное истощение организма, обеспечить потребление в достаточном количестве белков, микроэлементов, витаминов (особенно важны из группы В и фолиевая кислота). Энергетическая ценность питания должна составлять не меньше 2000 кал/день, а количество белков – из рассчета 1 г/кг веса пациента. При анорексии (отвращении к пище) применяется питание через зонд или парентеральное (введение необходимых растворов в вену).
Гепатологи рекомендуют соблюдать щадящую для печени лечебную диету №5 с ограничением жиров.
Особенности диеты №5:
- блюда готовятся путем варки, запекания или на пару, жареные блюда исключаются;
- запрещено употребление острой, жирной пищи, солений. слишком холодных продуктов и напитков;
- прием пищи дробными порциями 5 р. в день;
- наваристые рыбные, мясные, грибные бульоны нужно исключить, рекомендуются вегетарианские супы;
- газированные напитки, какао, кофе, шоколад, орехи следует исключить.
Медикаментозное лечение включает:
- дезинтоксикацию при тяжелой форме болезни с помощью внутривенных инфузий растворов и применения сорбентов (Энтеросгель, Полисорб и др.);
- антибактериальные препараты (антибиотики Норфлоксацин, Офлоксацин, Левофлоксацин и др.) коротким курсом для предупреждения бактериальных инфекций;
- витаминотерапию;
- гепатопротекторы – препараты избирательного действия на печень, стимулирующие регенерацию печеночных клеток и нормализующие функции печени, повышающие ее устойчивость к токсическому воздействию.
Выделяют 5 групп гепатопротекторов:
- Препараты расторопши (Силимар, Сибектан, Карсил, Гепабене, Легалон) оказывают выраженное антиоксидантное (уменьшают влияние окислительных процессов) и иммуностимулирующее действие.
- Препараты с действующим веществом адеметионин (Гепртрал, Адеметионин) обезвреживают токсины, улучшают отток желчи.
- Урсодеоксихолевая кислота из медвежьей желчи или синтетический препарат Уорсан оказывают желчегонный эффект и противофиброзное действие.
- Средства животного происхождения, стимулирующие регенеративные процессы в печени (Сирепар, Гепатосан).
- Средства, содержащие эссенциальные фосфолипиды (Эссливер Форте, Эссенциале Форте Н) – одни из лучших лекарств. Оказывают антиоксидантный эффект, противовоспалительный, повышают детоксикационную функцию печеночных клеток, стимулируют развитие новых клеток.
При оперативном методе лечения проводится трансплантация печени. Применяют ее в редких случаях при тяжелой степени печеночной недостаточности. Сложность метода состоит в подборе донора. Донором может стать родственник. У него берут 60% печени, а она потом регенерирует до первоначального размера. После пересадки печени очень важен восстановительный период, чтобы печень прижилась.
Единственной возможностью избежать развития алкогольного токсического гепатита и поисков «как лечить?» является отказ от злоупотребления алкогольными напитками не зависимо от их вида, крепости, качества. Только на начальном этапе персистирующего гепатита при прекращении употребления алкоголя можно надеяться на излечение. При продолжающемся употреблении исход один – цирроз печени.
Одна из функций печени включает в себя удаление и разрушение большинства препаратов и химических веществ, поступающих из крови. Переработка и разрушение токсинов создает побочные продукты, которые могут привести к повреждению печени. И хотя печень имеет большой потенциал для регенерации, постоянное воздействие токсичных веществ может привести к серьезным недугам и нанести непоправимый ущерб здоровью.
Как правило, токсический гепатит развивается в течение нескольких часов или дней после контакта с токсином. В других случаях развитие токсического гепатита может занять долгое время: проходит несколько месяцев, прежде чем проявляются признаки и симптомы токсического гепатита.
Симптомы токсического гепатита часто уходят, когда воздействие токсина на организм прекращается. Однако этот вовсе не значит, что больной должен потерять бдительность. Токсический гепатит может приводить к повреждению печени, что, в свою очередь, приводит к необратимому рубцеванию ткани печени (циррозу печени), а в некоторых случаях — к печеночной недостаточности. Поэтому любые проявления и симптомы токсического гепатита должны быть тщательно исследованы, а по результатам исследований пациент должен пройти курс лечения.
Токсический гепати: факторы риска
Факторы, которые могут увеличить риск токсического гепатита, заключаются в:
- Неправильном или неуместном использовании обезболивающих и других медицинских препаратов. Принимая лекарства, которые не прописаны вам врачом, вы должны понимать, что можете нанести вред здоровью: риск повреждений печени и риск токсического гепатита возрастает в разы. Это особенно актуально, если вы употребляете несколько препаратов или принимаете больше рекомендуемой дозы.
- Существующих заболеваниях печени. Имея серьезные расстройства печени, такие как цирроз или жировая болезнь печени, вы становитесь гораздо более восприимчивыми к воздействию токсинов.
- Уже имеющемся гепатите. Люди, которым поставлен диагноз гепатита В или С, гораздо чаще подвержены развитию токсического гепатита.
- Старении. С возрастом ваша печень расщепляет вредные вещества медленнее. Это означает, что токсины и их продукты могут оставаться в вашем организме намного дольше.
- Употреблении алкоголя. Алкоголь, как известно, увеличивает токсическое действие большинства лекарств, а также сам по себе является мощным токсином для печени.
Кроме того, токсическому гепатиту гораздо чаще подвержены женщины. У женщин метаболизм проходит медленнее, чем у мужчин, поэтому их печень подвергается воздействию более высокой концентрации вредных веществ в течение длительного периода времени. Это увеличивает риск развития токсического гепатита.
Способствовать развитию этого неприятного недуга могут и некоторые генетические заболевания. Наследование определенных генетических мутаций, которые влияют на производство ферментов печени, расщепляющих токсины, может сделать вас более восприимчивым к токсическому гепатиту.
Работа с промышленными токсинами является мощнейшим испытанием организма и также может спровоцировать токсический гепатит.
Что такое токсический гепатит?
Токсический гепатит это заболевание, характеризующееся поражением печени вследствие воздействия на нее какого-либо токсического вещества и проявляющееся неприятными, болезненными ощущениями в районе правого подреберья, пожелтением склер глаз и кожных покровов, общей слабостью.
Признаки и симптомы токсического гепатита
Основными симптомами токсического гепатита являются неприятные ощущения в области правого подреберья, тошнота, горечь во рту, вздутие живота, зуд кожи. При пальпации неприятные ощущения становятся резкими и болезненными.
Различают две формы течения токсического гепатита. Острая форма выражается повышением температуры тела, слабостью, болью в правом боку, суставах, желтушностью кожных покровов и слизистых оболочек. Другая форма течения заболевания – латентная (мало проявляющаяся клинически). Болезнь проявляется обычно в повышенной утомляемости человека, раздражительности, субфебрильном повышении температуры тела, отсутствии аппетита. Увеличение печени можно ощутить только при пальпации.
Причины возникновения токсического гепатита
Токсический гепатит, или острое токсическое воспаление печени, может быть вызвано лекарственными, наркотическими препаратами алкоголем и его суррогатами. Отравляющие вещества могут попасть в организм с воздухом, содержащим примеси химикатов, ядов, растворителей. Возможно поражение печени вследствие острых пищевых отравлений.
Медикаментозное поражение может быть вызвано тысячами различных, доступных широкому потребителю, лекарственных препаратов. В группу риска попадают антигистаминные препараты и антибиотики, жаропонижающие, антиревматические, гормональные препараты, антидепрессанты, нейро- и психотропные вещества, многие антидиабетические средства. Токсическое поражение печени может вызвать как передозировка лекарства, так и длительный приём одного или нескольких препаратов.
Алкоголь может вызвать токсический гепатит, как при одноразовом неумеренном возлиянии, так и при систематическом употреблении различных видов алкогольных напитков.
В последние годы участились случаи заболевания токсическим гепатитом вследствие употребления наркотических веществ.
Из пищевых продуктов наиболее частым провокатором токсического поражения печени являются грибы.
Диагностика токсического гепатита
К сожалению, по клиническим проявлениям очень сложно отличить токсический гепатит от других заболеваний печени. Обязательными и необходимыми анализами при диагностике являются: биохимический анализ крови, коагулограмма, общий анализ крови и общий анализ мочи. Вторым необходимым условием диагностики является проведение подробного и серьёзного исследования анамнеза заболевания (история развития болезни) с целью установления факторов, повлекшихнарушение функции данного жизненно важного органа.
При получении результатов анализов рекомендуется консультация специалиста – гепатолога. Врач подберёт и назначит дополнительные лабораторные или инструментальные обследования.
Для уточнения диагноза, степени воспаления клеток печени в помощь врачу сегодня доступны ультразвуковая диагностика, компьютерная и магниторезонансная томография, сцинтиграфия печени. При необходимости выявить или уточнить источник отравления назначают пункционную или ларароскопическую краевую биопсию.
Лечение токсического гепатита
Для лечения токсического гепатита нужно, прежде всего, исключить дальнейшее поступление яда, вызвавшего отравление организма и воспаление тканей печени.
Заболевшему рекомендуется постельный режим, а в ряде случаев — госпитализация.
Назначаются препараты, способствующие выведению ядов из организма.
Рекомендуются препараты, защищающие и восстанавливающие клетки печени – гепатопротекторы.
При тяжелом поражении печени проводится внутривенная детоксикационная и гепатопротективная терапия, а также процедуры, позволяющие вывести токсичное вещество и продукты его обмена из организма – методы экстракорпоральной гемокоррекции (плазмаферез и др.)
Следует помнить, что печень является главным фильтром организма. И неисправность этого фильтра может довольно быстро проявиться нарушением функций многих других органов.
Для составления эффективного плана лечения токсического гепатита необходимо обязательно обратиться к специалисту, способному учесть особенности взаимодействия друг с другом назначенных лекарственных средств, а также особенности организма пострадавшего пациента.
Осложнения токсического гепатита
Воспаления, причиной которых становится токсический гепатит, могут привести к повреждению печени и образованию рубцов. Со временем эти рубцы делают работу органа затруднительной. В конечном счете это приводит к циррозу печени. Единственным способом лечения хронической печеночной недостаточности является пересадка печени от донора. Поэтому лечение токсического гепатита откладывать не стоит ни в коем случае.
Профилактика токсического гепатита
Мы не знаем, как наш организм будет реагировать на конкретный препарат. А потому токсический гепатит не всегда можно предотвратить. Но вы можете снизить риск развития проблемы с печенью и избежать лечения токсического гепатита, если вы:
- Принимаете лекарства только по назначению. Используйте медикаментозные препараты только тогда, когда это абсолютно необходимо. Следуйте инструкциям, не превышайте рекомендуемую дозировку, даже если ваше состояние не улучшается.
- Будьте осторожны с травами и добавками. Не думайте, что это натуральный продукт, который не причинит вреда. Обсудите преимущества и риски с врачом, прежде чем принимать травы и добавки.
- Не смешивайте алкоголь и лекарственные препараты. Алкоголь и лекарства — плохая комбинация. Спросите у врача или фармацевта о взаимодействии алкоголя и рецептурных и безрецептурных лекарственных препаратов, которые вы используете.
- Примите меры предосторожности, работая с химическими веществами. Если вы используете в повседневной жизни опасные химические вещества, примите все необходимые меры предосторожности, чтобы защитить себя от воздействия. Если вы вступаете в контакт с вредными веществами, следуйте инструкциям на вашем рабочем месте.
- Храните лекарства и химикаты в недоступном для детей месте.
