Критерии компенсации углеводного обмена при СД 1-го типа
Самоконтроль глюкозы в капиллярной крови, ммоль/л
Гликемия перед сном
Основу лечения сахарного диабета 1 типа составляют:
инсулинотерапия (по жизненным показаниям);
физиологическая индивидуализированная диета;
Современная концепция достижения компенсации углеводного обмена включает в себя использование высококачественных препаратов инсулина, обучение больных, реализацию полученных знаний при проведении самоконтроля и коррекции терапии в домашних условиях.
Цели инсулинотерапии состоят не только в отсутствии любых симптомов декомпенсации СД: жажды, полиурии, снижения массы тела, кетонурии и гипогликемии, но и в обеспечении того уровня физической работоспособности, который позволит молодым людям, заболевшим СД 1 типа, возможность учиться и работать, вести активный образ жизни. При хронической декомпенсации СД это исключено. Такие простые клинические показатели, как поддержание идеальной массы тела, состояние и размеры печени – важнейший показатель адекватности дозы инсулина, указывающий на состояние углеводного обмена и его компенсацию. При дефиците инсулина в печени создается выраженный дефицит гликогена и развивается жировой гепатоз – условия для появления гипогликемий (в том числе спонтанных) и кетоацидоза.
Диетотерапия
Самая первая задача врача состоит в расчете потребности в энергии и составе пищевого рациона.
Назначение инсулинотерапии, расчет дозы инсулина, распределение инсулина в течение суток невозможно без предварительного индивидуального расчета диеты. Диета при СД 1 типа должна быть физиологической и индивидуализированной. Физиологическая – это значит, что по суточному количеству килокалорий и соотношению пищевых ингредиентов она не должна отличаться от диеты здоровых сверстников с аналогичным ростом и уровнем физической активности.
Понятие индивидуализированная подразумевает то, что обязательно должен учитываться режим и образ жизни больного. Необходимо выбрать максимально удобное время приема пищи, учесть пищевые предпочтения, а также реальные материальные и бытовые условия конкретного пациента.
Распределение суточного калоража – доля белков в суточном рационе составляет 20%, жиров – 25% (насыщенные жиры не более 10%), углеводов – 55%. Ограничение количества белка необходимо рекомендовать лицам с нефропатией при выраженной протеинурии и развитии хронической почечной недостаточности. У таких больных в связи с увеличением риска гипогликемий изменяется и инсулинотерапия. Доза вводимого инсулина значительно уменьшается в связи с замедлением скорости деградации инсулина и увеличением чувствительности к нему.
Расчет необходимого для введения перед едой количества инсулина короткого типа действия зависит от планируемого к приему количества углеводов. Для упрощения этих расчетов было принято понятие «хлебной единицы». Хлебная единица (ХЕ) – условное понятие, подразумевающее определенное количество любого продукта, содержащее 12 г углеводов. В среднем на утилизацию 1 ХЕ требуется около 1,4 единицы инсулина короткого действия. Потребность в инсулине максимальна в утренние часы, в обед потребность снижается, в вечернее время потребность вновь несколько возрастает.
Это учитывается при распределении углеводов в течение суток. В завтрак рекомендуется съедать углеводов несколько меньше, чем в обед и ужин. Вынужденной мерой, обусловленной неидеальным для имитации физиологической секреции инсулина профилем действия инсулина короткого типа действия и связанным с этим риском развития поздних постпрандиальных гипогликемий, являются перекусы – второй завтрак, полдник и второй ужин (на каждый прием 5–10% углеводов).
Рекомендации по режиму физических нагрузок:
Режим физических нагрузок должен быть сугубо индивидуальным, ибо:
физические упражнения повышают чувствительность к инсулину и снижают уровень гликемии, что может приводить к развитию гипогликемии;
риск гипогликемии повышается во время физической нагрузки и в течение 12 — 40 ч после длительной тяжелой физической нагрузки.
При легких и умеренных физических нагрузках продолжительностью не более 1 ч требуется дополнительный прием углеводов до и после занятий спортом (15 г легкоусваиваемых углеводов на каждые 40 мин занятий спортом).
При умеренных физических нагрузках продолжительностью более 1 ч и интенсивном спорте необходимо снижение на 20 — 50% дозы инсулина, действующего во время и в по следующие 6 — 12 ч после физической нагрузки.
Уровень глюкозы в крови нужно измерять до, во время и после физической нагрузки.
Лекарства нового поколения помогут снизить вес и уменьшить риск развития инфаркта

Подходящий к логическому завершению 2016 год принес много интересного. Не обошлось и без счастливых фармацевтических «находок», которые дают надежду больным неизлечимыми хроническими заболеваниями, в частности, сахарным диабетом.
«Сладкая» болезнь
В организме больных диабетом происходят, к сожалению, необратимые процессы. Чаще всего (в 90 % случаев) поджелудочная железа не может вырабатывать гормон инсулин в достаточном количестве или организм оказывается не в состоянии его эффективно использовать, вследствие чего повышается уровень глюкозы в крови и развивается сахарный диабет 2-го типа.
Напомню, что инсулин — это ключ, открывающий путь поступающей с пищей глюкозе в кровяное русло. Диабет 2-го типа может появиться в любом возрасте, причем зачастую он протекает скрыто на протяжении многих лет. По статистике, каждый второй больной не догадывается о серьезных изменениях, происходящих в его организме, что значительно ухудшает прогноз заболевания.
Гораздо реже регистрируется диабет 1-го типа, при котором клетки поджелудочной железы вообще прекращают синтезировать инсулин, и тогда больному требуется регулярное введение гормона извне.
Диабет и 1-го, и 2-го типа, оставленный на самотек, крайне опасен: каждые 6 секунд он уносит одну жизнь. Причем смертельной, как правило, становится не сама гипергликемия, т. е. повышение уровня сахара в крови, а ее отдаленные последствия.
Грозные осложнения

Итак, не столь страшен диабет, сколь болезни, которые он «запускает». Перечислим наиболее распространенные.
- Сердечно-сосудистые заболевания, в том числе ишемическая болезнь сердца, закономерным последствием которой становятся катастрофы — инфаркт миокарда и инсульт.
- Заболевания почек, или диабетическая нефропатия, которая развивается из-за повреждения сосудов почек. Кстати, хороший контроль уровня глюкозы в крови намного снижает вероятность этого осложнения.
- Диабетическая нейропатия — поражение нервной системы, приводящее к нарушению пищеварения, сексуальной дисфункции, снижению или даже потере чувствительности в конечностях. Из-за сниженной чувствительности больные могут не замечать мелких травм, что чревато развитием хронической инфекции и может заканчиваться ампутацией конечностей.
- Диабетическая ретинопатия — поражение глаз, приводящее к снижению зрения вплоть до полной слепоты.
Каждое из перечисленных заболеваний может стать причиной инвалидизации или даже летального исхода, и все же самыми коварными по праву считаются сердечно-сосудистые патологии. Именно этот диагноз в большинстве случаев становится причиной смерти диабетиков. Контроль артериальной гипертензии, ишемической болезни сердца, уровня холестерина стоит в одном ряду с необходимостью адекватной компенсации самой гликемии.
Даже при идеальном развитии событий — корректном лечении, соблюдении диеты и т. д. — риск погибнуть от инфаркта или инсульта у диабетиков намного выше, чем у людей, не страдающих гипергликемией. Однако новые гипогликемические препараты, предназначенные для лечения диабета 2-го типа, могут наконец повернуть вектор в более благоприятную сторону и намного улучшить прогноз заболевания.
Уколы вместо таблеток

Обычно препараты для лечения инсулиннезависимого диабета выпускаются в виде таблеток для приема внутрь. Это негласное правило ушло в небытие с появлением инъекционных лекарств, стимулирующих секрецию инсулина, например лираглутида.
Положительным свойством лираглутида, выделяющим его среди множества других гипогликемических препаратов, является способность снижать массу тела — крайне редкое качество для сахароснижающих средств. Зачастую лекарства для лечения диабета способствуют повышению веса, и эта тенденция представляет серьезную проблему, ведь ожирение — дополнительный фактор риска. Исследования показали: на фоне лечения лираглутидом масса тела больных диабетом снижалась более чем на 9 %, что можно относить к своеобразным рекордам препаратов, уменьшающих уровень сахара в крови. Однако благоприятное влияние на вес — не единственное преимущество лираглутида.
Завершившееся в 2016 году исследование с участием более 9000 пациентов, которые принимали лираглутид на протяжении почти 4 лет, показало, что лечение этим препаратом не только помогает нормализовать уровень глюкозы в крови, но и снижает риск сердечно-сосудистых заболеваний.
С надеждой на будущее
Уменьшение вероятности развития страшных сердечно-сосудистых катастроф, под дамокловым мечом которых живет большинство диабетиков, практически на четверть — это огромное достижение, которое может спасти тысячи жизней. Столь впечатляющие результаты исследовательской работы ученых позволяют смелее смотреть в будущее миллионам больных, укрепляя их в уверенности: диабет — не приговор.
Поскольку сахарный диабет 1-го типа характеризуется абсолютной инсулиновой недостаточностью, то заместительная терапия инсулином проводится на всех этапах заболевания. И по этой же причине лечение сахарного диабета 1-го типа таблетированными сахароснижающими препаратами, в частности сульфаниламидами и, тем более, бигуанидами, абсолютно противопоказано даже в короткий период временной ремиссии сахарного диабета 1-го типа в начале болезни.
Принцип лечения больного сахарным диабетом 1-го типа заключается в экзогенном введении инсулина, без которого гарантировано развивается гипергликемическая, кетоацидотическая кома.
Цель лечения – достижение нормогликемии и обеспечение нормального роста и развития организма, поскольку основной контингент больных дети, подростки и молодые люди.
При установлении диагноза сахарный диабет 1-го типа следует немедленно приступить к пожизненной инсулинотерапии.
Своевременно начатая и хорошо спланированная инсулинотерапия позволяет в 75–90 % случаев добиться временной ремиссии (медовый месяц), а в дальнейшем стабилизировать течение болезни и отсрочить развитие осложнений.
Инсулинотерапия сахарного диабета 1 типа
Инсулинотерапию больным сахарным диабетом 1-го типа целесообразно проводить в режиме многократных инъекций. Существуют разные варианты режима многократных инъекций инсулина. Наиболее приемлемы два из этих вариантов лечения.
Режим многократных инъекций
1. Инсулин короткого действия (Актрапид, Хумулин Р, Инсуман Рапид) перед основными приемами пищи, инсулин средней длительности действия (Монотард, Протафан, Хумулин НПХ, Инсуман Базал) перед завтраком и перед сном.
2. Инсулин короткого действия (Актрапид, Хумулин Р, Инсуман Рапид) перед основными приемами пищи, инсулин средней длительности действия (Монотард, Протафан, Хумулин НПХ, Инсуман Базал) только перед сном.
Суточную дозу инсулина короткого действия распределяют следующим образом: 40 % вводят перед завтраком, 30 % перед обедом и 30 % перед ужином. Под контролем гликемии натощак (6.00) следует корректировать дозу инсулина продленного действия (ИПД), введенного перед сном, по уровню гликемии перед обедом (13.00) корректируют дозу ИПД, введенного перед завтраком. Доза инсулина короткого действия (ИКД) корректируется под контролем постпрандиальной гликемии.
Инсулин для лечения сахарного диабета
В настоящее время выпускаются препараты говяжьего, свиного и человеческого инсулинов, причем первый от человеческого отличается тремя аминокислотами, второй – одной, и поэтому интенсивность образования антител к первому выше, чем ко второму.
Очистка препарата инсулина путем повторной кристаллизации и хроматографии используется для производства так называемого «монопикового» инсулина, который хотя и лишен белковых примесей, но содержит примеси в виде химических модификаций молекулы инсулина – моно-дезамидо инсулина, моно-аргинин инсулина и др., а также имеет кислую среду, что способствует развитию побочных местных реакций на препараты инсулина.
Дополнительной очисткой такого препарата с помощью ион-обменной хроматографии устраняются и эти примеси и получают так называемый «монокомпонентный» инсулин, который содержит только инсулин и имеет, как правило, нейтральную рН. Все препараты человеческого инсулина монокомпонентны.
В настоящее время говяжий, свиной и человеческий инсулины могут производиться с помощью генной инженерии и полусинтетически.
Препараты инсулина разделяют на 3 группы в зависимости от продолжительности их действия:
1. Короткого действия (простой, растворимый, нормальный, семиленте) – инсулин с длительностью действия 4–6 ч.
2. Средней продолжительности (промежуточного) действия (ленте, НПХ) – до 10–18 ч.
3. Длительного действия (ультраленте), с продолжительностью 24–36 ч.
Препараты инсулина для введения инсулиновым шприцем содержатся во флаконах в концентрации 40 ЕД в 1 мл раствора, а для введения инсулиновыми ручками – в так называемом картриджепенфилл в концентрации 100 ЕД в 1 мл (НовоРапид-Пенфилл).
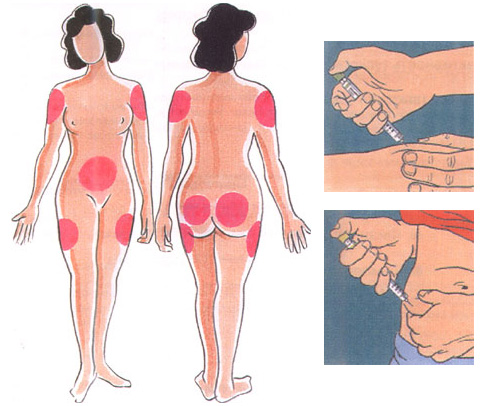
Инъекции инсулина обычно производят специальными инсулиновыми шприцами в подкожно-жировую клетчатку. Рекомендуемые места для самостоятельного введения инсулина – область живота, бедра, ягодицы и предплечья.
Средняя суточная доза инсулина при сахарном диабете 1-го типа составляет 0,4–0,9 ЕД/кг массы тела.
Когда доза выше, это обычно свидетельствует об инсулинорезистентности, но чаще о передозировке инсулина. Более низкая потребность наблюдается в период неполной ремиссии сахарного диабета.
В состоянии компенсации обмена 1 ЕД инсулина снижает гликемию на пике действия примерно на 1,5–2 ммоль/л, а одна хлебная единица (ХЕ) (12 г углеводов) повышает ее приблизительно на 3 ммоль/л.
Схемы инсулинотерапии для лечения сахарного диабета 1 типа
В настоящее время в клинической практике используются 2 основные схемы инсулинотерапии сахарного диабета 1 типа:
1. «Традиционная» инсулинотерапия, когда дважды в сутки вместе с инсулином промежуточного действия вводится инсулин короткого действия.
При «традиционной» инсулинотерапии инсулин вводится за 0,5 ч до еды, перед завтраком и ужином (интервалы между этими приемами пищи должны составлять около 12 ч), причем 60–70 % суточной дозы вводится утром, а 30–40 % – вечером. Эффективность лечения пролонгированными препаратами повышается, когда одновременно вводится простой инсулин, который предотвращает значительное повышение гликемии после завтрака и ужина.
У ряда больных наиболее эффективен режим трехкратного введения инсулина в течение суток: ИПД назначается с ИКД утром перед завтраком, а перед ужином (в 18–19 ч) вводится ИКД и лишь на ночь (в 22–23 ч), перед сном, вводится второй раз в сутки ИПД.
Смеси (миксты) препаратов инсулина удобны для проведения традиционной инсулинотерапии, поскольку состоят из готовой смеси инсулинов короткого действия и НПХ, которая вводится одним шприцем 2 раза в день перед завтраком и ужином.
Обычно производится 4 типа такого рода смесей, в которых содержится соответственно 10, 20, 30 или 40 % простого инсулина (например, Хумулины М1, М2, М3 или М4, соответственно) в смеси с ИПД (Изофан).
Фармакокинетические характеристики этих препаратов инсулина определяются, с одной стороны, простым инсулином – начинают действовать эти препараты через 30 мин после введения, а с другой, пролонгированным инсулином, что обеспечивает «уплощенный» пик действия, растянутый во времени от 2 до 8 ч после введения инсулина; продолжительность действия (12–16 ч) определяет только пролонгированный инсулин.
Основной недостаток традиционной инсулинотерапии состоит в необходимости строгого соблюдения стабильного режима питания и физической активности. Это обстоятельство – одна из главных причин, по которой в последние годы многие больные сахарным диабетом предпочли перейти на режим интенсивной инсулинотерапии, который делает жизнь больного менее регламентированной, что улучшает ее качество.
2. Интенсивная инсулинотерапия:
• введение дважды в сутки инсулина промежуточного действия дополняется инсулином короткого действия, обычно вводимым перед 3 основными приемами пищи;
• концепция «базис-болюс» – частое введение («болюсное») простого инсулина перед приемами пищи производится на фоне вводимого в вечерние часы инсулина длительного действия («базисное»).
К интенсивной терапии относят и лечение дозатором инсулина (помпой) – аппаратом, автоматически непрерывно подающим инсулин в подкожно-жировую клетчатку. Инсулиновая помпа – это пока единственное устройство, обеспечивающее постоянное круглосуточное подкожное введение инсулина малыми дозами в соответствии с заранее запрограммированными значениями.
Ведутся работы над комплексом оборудования, который получил название «искусственная панкреас». При интеграции инсулиновой помпы с аппаратом, постоянно измеряющим сахар в крови (типа глюкометра постоянного ношения), введение инсулина производится в соответствии с данными об уровне сахара в крови, передаваемым глюкометром на помпу. Таким образом «искусственная панкреас» максимально точно имитирует работу настоящей поджелудочной железы, обеспечивая предельно физиологичную компенсацию диабета.
Интенсивная инсулинотерапия при сахарном диабете 1 типа.
С началом серийного производства специальных, удобных для частого введения инсулина, так называемых инсулиновых ручек с атравматичными инъекционными иглами, режим частого введения инсулина (интенсивная инсулинотерапия) стал более привлекательным для многих больных СД.
Принцип интенсивной инсулинотерапии диабета 1-го типа заключается в том, что с помощью утренней и вечерней инъекций инсулина промежуточного действия создается определенный фоновый (базальный) уровень инсулинемии между приемами пищи и в ночные часы, а за 30 мин перед основными приемами пищи (3–4 раза в день) вводится адекватная пищевой нагрузке доза простого инсулина. На фоне режима интенсивной инсулинотерапии, в отличие от традиционного, суточная доза пролонгированного инсулина оказывается существенно меньше, а простого – больше.
Вместо 2 инъекций инсулина промежуточного действия можно в вечерние часы ввести однократно инсулин длительного действия, что обеспечит базальный уровень инсулинемии в ночное время и днем между приемами пищи; перед основными приемами пищи вводится простой инсулин (концепция «базисболюс»).
Показания к применению человеческого инсулина при диабете. Поскольку препараты человеческого инсулина обладают наименьшей иммуногенностью, их особенно целесообразно назначать при диабете беременных или для быстрой компенсации острых обменных нарушений, у детей, которые, как известно, очень активно реагируют на введение чужеродных белков. Назначение человеческого инсулина также показано больным с аллергией к другим видам инсулина, а также при инсулиновых липоатрофиях и липогипертрофиях.
Осложнения инсулинотерапии сахарного диабета проявляются в виде гипогликемических реакций, инсулинорезистентности (с потребностью в инсулине более 200 ЕД/сут), аллергии, липоатрофии или липогипертрофии в местах инъекций инсулина.
Липогипертрофию вызывает ежедневное введение инсулина в одно и то же место. Если инсулин вводится в один и тот же участок тела не чаще 1 раза в неделю липогипертрофия не развивается. Эффективного терапевтического метода лечения липогипертрофии не существует и если она представляет выраженный косметический дефект, то удаляется хирургически.
