
Лето — это горячий сезон для врачей-инфекционистов, так как, отдыхая на даче или в деревне, многие дети забывают элементарные правила гигиены. Это приводит к повышению заболеваемости кишечными инфекциями, которые могут быть микробными или вирусными. Многие родители совершают большую ошибку в лечении, сразу применяя лекарства. При большинстве легких кишечных расстройств достаточно изменить питьевой режим и питание, обходясь даже без медикаментов. И тем более нельзя самостоятельно давать антибиотики, которые могут и навредить!
Главное правило при кишечных инфекциях
Если для взрослых кишечная инфекция, возникающая в летний период, может быть неприятна, но зачастую не опасна, у детей ситуация гораздо сложнее. В раннем возрасте, когда организм еще незрелый, и иммунитет не столь крепкий, как у взрослых, некоторые виды инфекций могут угрожать здоровью и даже жизни. На фоне большинства из них возникают рвота и понос, которые быстро приводят к обезвоживанию, судорогам и нарушениям сознания.
Важно правильное лечение, чтобы кишечная инфекция не перешла в осложненную форму. Первое, что стоит помнить: в первые 3-4 года жизни запрещено предпринимать попытки самостоятельного лечения таких инфекций. Это опасно развитием осложнений вплоть до необходимости реанимационной помощи. Важно всегда вызывать врача или скорую и, если специалист настаивает на госпитализации, не отказываться. Дети нередко буквально за несколько часов теряют такой объем жидкости, который может привести к крайне тяжелому состоянию.
Общие принципы лечения у детей

Вне зависимости от того, какова причина острой кишечной инфекции у детей, в ее лечении придерживаются нескольких общих принципов. Так, важно прежде всего изменение питьевого режима, чтобы восполнить потери жидкости (отпаивание), а при тяжелом состоянии — проведение инфузионной терапии (введение растворов в вену). Помимо этого необходимы определенные ограничения в питании, сочетающиеся с симптоматической терапией. Кроме того, дети могут болеть вирусной или микробной инфекцией, тогда проводится дополнительное лечение.
Если доказано микробное происхождение патологии, дети будут получать антибиотики для подавления активности возбудителей. При вирусной природе инфекции они не показаны, проводится только симптоматическая терапия. Любые лекарства будет назначать только врач, и нельзя давать те препараты, которые ранее применялись. Инфекции могут быть различными, даже если они похожи по симптомам. Некоторые медикаменты на фоне вирусного поражения противопоказаны, в то время как при микробной дети должны обязательно их получать.
Запрещенные действия: лекарства, БАДы и народная медицина
Если подозревается вирусная природа инфекции, родители не должны давать детям антибиотики или кишечные антисептики. В лучшем случае они просто не будут эффективными, в худшем — приведут к осложнениям и побочным эффектам. Любые лекарства, содержащие в своем составе нифуроксазид или фуразолидон, без назначения врача запрещены. Не стоит и верить рекламе и при любых кишечных расстройствах давать различные биопрепараты — пре- и пробиотики. В острой стадии дети могут отреагировать на них усилением симптоматики.
Запрещены любые лекарства, в том числе ферментные или на растительном сырье, а также всевозможные БАДы или народная медицина. Нельзя давать детям отвары, настои корок граната или дубовой коры, препараты против диареи и рвоты. Также нельзя давать при кишечных инфекциях активированный уголь, он может маскировать за счет влияния на цвет кала некоторые осложнения.
Оказание первой помощи: питьевой режим, покой, диета

При повышении температуры необходимо раздеть ребенка, уменьшить лихорадку за счет обтирания губкой с водой (обязательно комнатной температуры). Если нет поноса, допустима жаропонижающая свечка, если нет рвоты — сироп. Для связывания токсинов и возбудителей допустимы сорбенты (Энтеросгель, Смекта, Лактофильтрум) на фоне усиления питьевого режима, особенно, если была рвота или понос.
Если состояние удовлетворительное, ребенок хорошо пьет, допустимы изменения в питьевом режиме и коррекция обезвоживания за счет питья. Если же понос и рвота частые, потери жидкости выраженные, изменение питьевого режима не поможет, нужно капельное вливание жидкости.
Лечебный питьевой режим — это не просто потребление жидкости, сколько ребенок захочет. Для восполнения потерь важно проводить правильное восстановление водного баланса. Это частое питье мелкими порциями из расчета около 50 мл на каждый эпизод поноса и 100 мл на каждую рвоту. Отпаивают детей солевыми и глюкозными растворами из аптеки или сладким чаем с лимоном.
В каких ситуациях показаны антибиотики?
Есть отдельные инфекции микробной природы, наличие которых всегда требует приема антибиотиков, так как их течение непредсказуемо, они заразны и представляют опасность для жизни. К таковым относят холеру, брюшной тиф, дизентерию, сальмонеллез и некоторые другие. Для всех остальных случаев антибиотики показаны, исходя из тяжести состояния и клинических проявлений патологии.
Если это вирусные патологии, при них антибиотики не показаны, и запрещено также применение таких «дедовских» препаратов, как фуразолидон или левомицетин. Они обладают токсичностью, существенно вредят организму детей, их применение до 18 лет запрещено. На сегодняшний день антибиотики показаны, если имеются воспалительные явления с обнаружением в фекалиях зелени, слизи с кровью, параллельно с этими симптомами выражены обезвоживание с интоксикацией.
В некоторых случаях, если дети на фоне кишечной инфекции плохо усваивают пищу, могут применяться ферментные препараты. Но все лекарства может прописать только врач, исходя из особенностей пищеварения. По мере улучшения состояния и расширения рациона ферментные препараты плавно отменяются.
В стадии восстановления после перенесенной инфекции показано лечебное питание, прием биопрепаратов (если использовались антибиотики) и щадящий режим. Затем нужно соблюдать правила элементарной профилактики, чтобы инфекции не повторялись.
Расстройства ЖКТ, требующие применения [лекарства от кишечной инфекции для детей и взрослых], чаще всего встречаются летом или по время поездок по теплым странам.
В жаркую погоду патогенные микроорганизмы размножаются значительно быстрее.
К тому же у маленьких детей еще не сформирована привычка соблюдения правил санитарии, и грязные руки могут привести к заражению кишечной инфекцией.
Кишечные инфекции нарушают работу не только ЖКТ, но и отрицательно влияют на весь организм.
Виды возбудителей и симптоматика заболевания
Возбудителей кишечной инфекции у детей и взрослых подразделяют на 4 основные группы:
- вирусы. Среди них выделяют вирусные инфекции, влияющие на органы брюшной полости (вирус Коксаки A и B, энтеровирус, полиовирус), поражающие ЦНС (приводят к параличам) – эти вирусы несут серьезную угрозу жизни, и вирусы, ограничивающиеся поражением кишечника – эта кишечная инфекция сопровождается диареей, гастроэнтеритами. В основном встречаются кишечные аденовирусы, ротавирусы, коронавирусы, астровирусы;
- бактерии – возбудители кишечной инфекции у детей и взрослых наносят большой урон организму энтеротоксинами, вырабатываемыми ими в течение жизни. Бактериальные инфекционные заболевания вызываются холерным вибрионом, кишечной палочкой, шигеллами, сальмонеллами, иерсиниями, клебсиеллами. Все возбудители вызывают диарею, приводящую к обезвоживанию и нарушению водно-ионного баланса;
- грибок – чаще всего грибок кандида приводит к развитию инфекции кишечника;
- простейшие – амебии, лямблии.
Чтобы назначить правильное лечение кишечной инфекции у взрослых и детей, необходимо точно установить возбудителя болезни.
Будет ли действовать на патогенные микроорганизмы лекарство, зависит от того, выработали ли препараты резистентность у бактерий, вирусов, простейших и грибков.
В зависимости от того, насколько серьезное отравление, какой вид микроба его вызвал и количества поступившего токсина, симптомы у взрослых и детей будут наблюдаться от сильно выраженных до стертых.
В целом признаки кишечной инфекции для разных возбудителей болезни одинаковы:
- понос – первое проявление инфекционного заболевания кишечника. Экскременты обильные, содержат много жидкости, кашеобразные, неоформленные, возможно содержание слизи или крови. Жидкий стул может быть от трех раз в течение суток;
- запор – это состояние может сопровождать понос, мешая дефекации. Каловая пробка приводит к всасыванию отравляющих веществ стенками кишечника и усилению интоксикации организма. В результате этого самочувствие больного резко ухудшается;
- жар – температура тела во время развития кишечной инфекции может повышаться от 37 градусов в начале болезни до 39 в дальнейшем;
- утомляемость – увеличение ядов, вырабатываемых инфекцией кишечника, в организме приводит к быстрой утомляемости и общей слабости;
- лихорадочное состояние – воспаление вызывает озноб и ломоту в теле;
- болевые ощущения в брюшной полости – инфекционные болезни кишечника часто сопровождает спазмирующая, резкая, периодическая боль;
- тошнота – отравляющие вещества постепенно приводят к возникновению рвоты у детей и взрослых. При тяжелом течении кишечной инфекционной болезни рвотные позывы не приносят облегчения.
Во время острого течения кишечной инфекции признаки становятся более выраженными, пациент испытывает более сильные боли, неприятные ощущения в кишечнике усиливаются:
- ложные позывы к дефекации – воспалительный процесс вызывает раздражение рецепторов на стенках кишечника, а прохождение каловых масс усиливает болезненное состояние. Позывы возникают при недостатке кала и сопровождаются слизистой пеной;
- тенезмы – при дальнем прогрессировании кишечной инфекции у детей и взрослых к ложным позывам добавляются резкие спастические схваткообразные боли;
- повышенное газообразование – сопровождает все стадии инфекционной болезни. Возникает в результате изменения оптимального соотношения кишечной микрофлоры. Усилить метеоризм могут продукты питания: бобовые, капустные, свежие плоды. Также грубая клетчатка, содержащаяся в них, увеличивает воспаление. Лечение болезни исключает эти продукты из диетического питания;
- потеря аппетита – является осложнением интоксикации организма при кишечной инфекции. Также ее вызывают нарушения в работе всех органов ЖКТ;
- налет на языке – серовато-желтый налет на слизистой языка указывает на глоссит. Это явление возникает во время запора, а также в остром периоде течения болезни.
Уход за больным
При острой кишечной инфекции нельзя назначать для лечения детей препараты самостоятельно. Если присутствуют признаки кишечной инфекции, то необходимо обратиться за медицинской помощью.
Чтобы помочь ребенку до приезда «Скорой помощи», нужно принять следующие меры:
- больного нужно уложить в постель и подготовить посуду для рвоты;
- при ознобе ребенку можно дать одеяло;
- для заразившихся детей нужно выделить отдельную посуду;
- контакты со здоровыми людьми необходимо ограничить;
- ребенку нужно давать пить раствор соли и марганца для промывания желудка;
- питье больному можно давать только в теплом виде (вода, некрепкий чай, раствор Атоксила или Регидрона).
Если проявления болезни стали стихать (лечение подействовало), то первое время ребенку можно давать только жидкую пищу.
Постепенно лечение разрешает включать в рацион диетические продукты. Подробный список допустимых блюд должен указать врач.

Как правило, давать больным можно следующие продукты:
- ненаваристый куриный бульон;
- кашу на воде жидкую;
- супы без пассировки;
- измельченное постное мясо;
- нежирную рыбу, приготовленную на пару;
- белковый омлет;
- запеченные или тушеные овощи и фрукты;
- черствый хлеб.
Пряности, приправы, соль, алкоголь, а также молочные продукты, консервы и жареные блюда на время лечения кишечной инфекционной болезни необходимо исключить.
Средства для экстренной помощи больному
Лечение должно быть направленно на уменьшение содержания в организме заболевшего болезнетворных микроорганизмов и производимых ими токсических продуктов.
Должны применяться противовирусные, противомикробные препараты и сорбенты.
В зависимости от того, насколько тяжелое развитие получила инфекция, лечение может осуществляться дома либо в условиях стационара.
Если кишечная инфекция развивается остро, то необходимы экстренные меры.
Они применяются в ситуации с сильной диареей и отравлением организма токсинами: жидкий стул от 10 раз в течение суток, сильная слабость, головокружение.
В этой ситуации лечение включает следующие препараты:
- солевой раствор для проведения инфузионной терапии. Она поможет регулировать количество жидкости в организме, а также электролитный баланс (проводить эту процедуру должен медицинский работник);
- смесь для внутримышечных инъекций, включающая в состав «Димедрол» (1 мл – 1 %), «Папаверин» (2 мл – 2 %) и «Анальгин» (2 мл – 50 %);
- раствор порошка «Гастролита», «Регидрона». Жидкость нужно принимать дробно, по ½ чайной ложки.
Несмотря на принятые лекарства, в данной ситуации требуется срочная госпитализация.
При острой кишечной инфекции у детей возрастом до 3 лет необходимо срочное вмешательство специалиста.
Легкое течение болезни, проявляющееся несильной болью, невыраженным поносом и тошнотой, позволяет принимать лекарственные препараты дома.
Для детей лучше всего вызвать дежурного педиатра, чтобы он подобрал подходящее лекарство, учитывая все признаки болезни.
Помимо восстановления водно-солевого баланса в организме, от кишечной инфекции можно употреблять следующие лекарства:
- «Смекта» – суспензия, изготавливаемая из порошка. Это средство можно давать и младенцам. Оно устраняет все неприятные симптомы заболевания: понос, метеоризм. До года принимается 1 пакетик в день, старше 2 – до 3 пакетиков;
- «Стопдиар» – жидкое лекарство. Разрешен для приема детьми в возрасте от 2 месяцев. Его нужно принимать по 1 ложечке 1-2 раза в день;
- «Энтерофурил» – производят в виде капсул и суспензии. Антибиотик, убивающий кишечную палочку, сальмонеллу, возбудителя холеры и дизентерии;
- «Энтеросгель» – сорбент, напоминающий пасту. Можно давать детям до года по 5 мл 2 раза в день.
Если дефекация частая, но кал не обильный и не водянистый, то при инфекции кишечника будут полезны биопрепараты: «Лацидофил», «Энтерожермина», «Линекс».
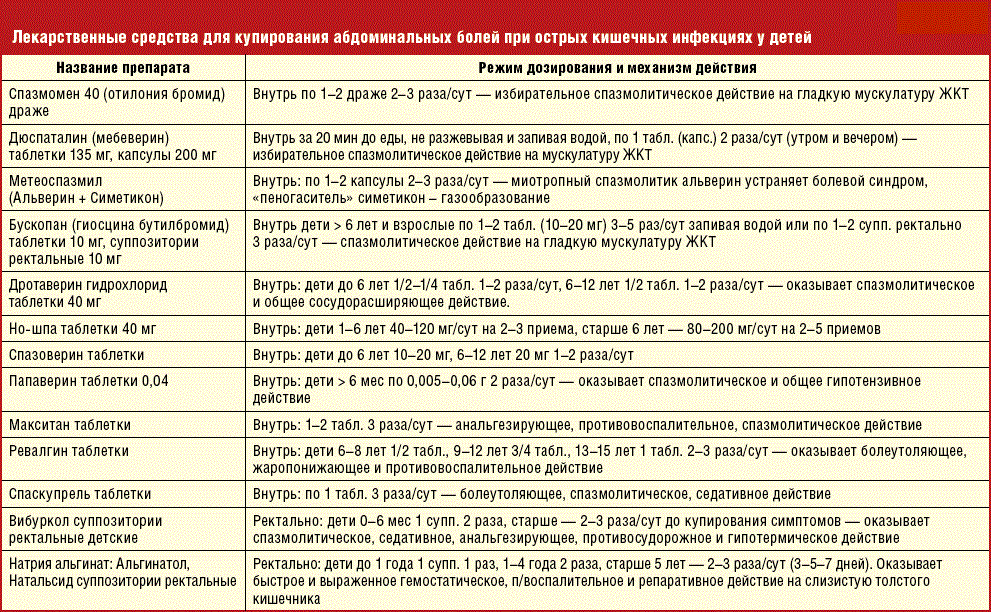
Факторы заражения и профилактические меры
Есть несколько факторов, повышающих вероятность возникновения кишечной инфекции:
- хронические заболевания, ослабившие организм;
- дисбактериоз – нарушенное оптимальное соотношение полезных микробов ЖКТ;
- нерациональное питание;
- генетическая предрасположенность.
Соблюдение нескольких несложных правил санитарии поможет уменьшить риск заражения кишечной инфекцией:
- мытье рук после прогулки или общения с животными и посторонними людьми;
- тщательно мыть сырые продукты питания;
- проводить полноценную термообработку рыбы, мяса, яиц, молока;
- соблюдать режим питания;
- принимать курсы полезных микроорганизмов. Полезны следующие препараты: «Ацилакт», «Бифидумбактерин», «Энтерожермина» и другие препараты, содержащие лакто- и бифидобактерии. Эта мера поможет укрепить иммунную систему;
- положить в аптечку для путешествия препараты от дисбактериоза.
Инфекционные заболевания ЖКТ нарушают работу всех систем организма, а лечение может проходить в течение длительного времени.
Чтобы терапия кишечной инфекции была успешной, важно вовремя обратиться за медицинской помощью.

Отличия между бактериальными и вирусными поражениями
Часто встречающимися заболеваниями бактериального типа являются сальмонеллез, дизентерия и коли-инфекция. Они сопровождаются повышенной температурой тела (37-38 ºC). Бактериальная кишечная инфекция у детей также сопровождается:
- рвотой;
- стул имеет слизистые выделения;
- при тяжелой форме в каловых массах наблюдается кровь;
- болезненные ощущения при дефекациях.
Кишечно-вирусная инфекция у детей насчитывает до 10 групп отдельных вирусов. Самые распространенные из них – это энтеровирусная и ротавирусная.
Р отавирусная патология начинается остро и сопровождается высокой температурой, частым и обильным светло-желтым или зеленым стулом, рвотой.
Э нтеровирусная патология протекает также остро с высокой температурой, но диагностируется на порядок сложнее, из-за крайне обширной клинической картины: головные и мышечные боли, состояние лихорадки, воспаленная носоглотка, повышенная слезоточивость, сонливость, слабость, жидкий стул.
Вся сложность диагностирования заключается в том, что в эту группу входит множество вирусов, каждый из которых может вызывать определенное заболевание. Энтеровирусы также могут нанести вред центральной нервной системе, сердечной мышце и коже.
Нормально ли, если у малыша при ГВ жидкий стул – читайте здесь.
Как ребенок может заразиться
Первые признаки кишечной инфекции у ребенка проявляются достаточно быстро.
Заражению способствуют 3 самых важных фактора:
- Продукты питания. Заразиться можно, съев немытый продукт. Перед едой также в обязательном порядке нужно мыть руки.
- От носителя. Заражение происходит при контакте с больным. Например, носитель ест с одной тарелки на двоих со здоровым малышом, после чего болезнетворная бактерия обязательно попадает в организм.
- Качество питьевой воды. Самый распространенный способ заразиться заболеванием. Пить нужно только очищенную или кипяченую воду, в которой не присутствуют возбудители кишечных инфекций.
Симптоматика заболевания – на что следует обращать внимание

Вирусные инфекции имеют слегка различную симптоматику, но существует ряд универсальных проявлений, на которые нужно обращать внимание:
- повышение температуры;
- сонливое состояние, общая вялость, быстрая утомляемость;
- категорический отказ от еды;
- жидкий стул, понос;
- позывы на рвоту.
Такие симптомы кишечной инфекции у ребенка проявляются чаще всего.
Серьезность ситуации заключается в том, что большинство родителей принимают первые проявления болезни за банальную диарею, откладывая тем самым лечение.
Существуют симптомы, которые предвещают острую кишечную инфекцию у детей:
- отказ от воды (он либо отказывается пить, либо моментально срыгивает);
- кровь в кале;
- сухость слизистых оболочек и кожи;
- «сухой язык»;
- отсутствие пота и слез;
- сильный озноб;
- малыш может жаловаться на невыносимую головную боль и головокружение.
Диагностические мероприятия и лечение
Проведя осмотр эпидемиологических данных, педиатр лишь может предположить вероятность наличия болезни.
 Для установления точного диагноза необходимо провести лабораторные исследования
Для установления точного диагноза необходимо провести лабораторные исследования
Чтобы поставить точный диагноз, нужно провести ряд лабораторных исследований:
- посев крови проверяется на стерильность;
- проводятся бактериологические исследования каловых масс и мочи;
- серологические методы, позволяющие выявить возбудители болезни в крови больного.
В процессе диагностических мероприятий необходимо исключить острый аппендицит.
Симптомы и лечение кишечной инфекции у детей зависят от типа заболевания и наличия дополнительно протекаемых патологий в организме младенца. Однако стоит понимать, что абсолютно все отравления сопровождаются большим скоплением в организме токсинов. Они немедленно разносятся кровью, что негативно влияет на все органы, обеспечивающие жизнедеятельность.
Что дать ребенку при кишечной инфекции? В первую очередь стоит обратить внимание на следующие лекарства в таблице.
| Название препарата форма выпуска возрастная категория |
Действующее вещество | Дозировки и способ применения | Противопоказания и побочные эффекты | Цена, руб. |
| ЭНТЕРОСГЕЛЬ, пастообразная смесь, с рождения | Мпетилкремниевая кислота |
|
Острая кишечная непроходимость | От 300 |
| ПОЛИСОРБ, порошок, с рождения | Кремния диоксид коллоидный |
|
Язвенные поражения желудка | От 250 |
| СМЕКТА, порошок, от 1 года | Диоктаэдрический смектит |
|
Гиперчувствительность к препарату | От 280 |
| АКТИВИРОВАННЫЙ УГОЛЬ, таблетки, с рождения | Активированный уголь | 1 таблетка на 10 кг веса | Язвенные поражения слизистой желудка, возможен запор или понос | От 20 |
| БАФИКОЛ, порошок, с 6 месяцев | Микробная масса живых штаммов |
|
Язвенные колиты | От 100 |
| ЭНТЕРОЛ, капсулы, от 1 года | Лиофилизированные Saccharomyces |
|
Наличие венозных катетеров | От 290 |
| РЕГИДРОН, порошкообразная смесь, от 6 месяцев | Цитрат, Дектроза, NaCl | 10 мл на килограмм массы | Артериальная гипертензия, сахарный диабет | От 240 |
Первое, что необходимо сделать при отравлении, это уложить больного на кровать и вызвать врача. Нужно дать выпить малышу стакан кипяченой воды и постараться вызвать искусственно рвоту. Для этого достаточно слегка надавить на корень языка пальцем. Следует заранее позаботиться о покупке препаратов против обезвоживания (Регидрон).
Запомните, эту процедуру ни в коем случае нельзя проделывать с младенцами.

После этого необходимо дать лекарственное средство, которое поможет нейтрализовать токсины в организме. Для этого можно использовать любой энтеросорбент: СМЕКТА, АКТИВИРОВАННЫЙ УГОЛЬ, ПОЛИСОРБ или ЭНТЕРОСГЕЛЬ. Необходимо придерживаться дозировок, приведенных в таблице.
Все что остается делать, это дожидаться приезда врача, который адекватно оценит общую клиническую картину малыша и окажет ему квалифицированную медицинскую помощь.
При лечении принимаются и пробиотики: ЛАКТОБАКТЕРИН, БИФИДУМБАКТЕРИН, ХИЛАК-ФОРТЕ и прочее.
Данные лекарственные препараты восстанавливают бактериальный баланс кишечника, и способствуют скорейшему выздоровлению.
Допустимо ли принимать антибиотики
В некоторых случаях патология лечится антибиотиками, но не во всех. Показания для применения:
- гемоколит (наличие крови в кале);
- холера (тяжелая форма);
- диарея, которая не прекращается длительное время, порядка нескольких дней.
Лишь в этих случаях можно принимать антибиотики. Рекомендованы следующие антибиотики при кишечной инфекции у детей:
- ЛЕКОР. Детям в возрасте от 2 до 6 месяцев дают по 1 чайной ложке суспензии несколько раз в сутки. Малышам, достигшим 5 летнего возраста, прописывают антибиотик в виде таблеток, по 200 мг до 4 раз в сутки. Лекарство достаточно пропить 6 дней для полного выздоровления.
- ЦЕФИКСИМ. Продается в виде суспензии, дозировка – 8 мг на один кг веса. Курс лечения составляет 5 дней.
Диета во время и после болезни

На фоне протекаемой болезни любая еда может усугубить ситуацию. Это обстоятельство объясняется тем, что во время патологии в системе ЖКТ снижается его активность .
По этой причине при кишечной инфекции у детей важно соблюдать диету.
Рекомендуется кормить во время болезни малыша так, как кормили до этого. Особенно это касается тех детей, которые страдают от недостатка веса, им голодать категорически противопоказано.
Но если ребеночек не страдает от недостатка веса, то во время болезни рекомендуется перевести его на жидкую вегетарианскую диету. Идеально подойдут жидкие блюда на основе овощей и круп.
В период, когда болезнь отступила, нужно постараться сдержать аппетит, хоть он и будет просить различные вкусности. Ни в коем случае не нужно прекращать вегетарианскую жидкую диету, хотя бы 5-6 дней.
Борьба с высокой температурой
Очень важно сбить температуру при кишечной инфекции у ребенка, которая перешла за пределы 38,5-39 ºC. Дело в том, что жар провоцирует потерю жидкости в организме, что усугубляет общую клиническую картину.
Подойдут препараты на основе парацетамола или ибупрофена, но только не в форме суппозиториев. Подробнее про жаропонижающие свечи читайте здесь.
Профилактические мероприятия
Чтобы предотвратить возникновение заболевания, следует придерживаться ряда простых правил профилактики кишечных инфекций у детей:
- регулярное мытье рук с мылом перед едой и после посещения улицы;
- приемлемая санитарная обстановка внутри жилища;
- хранение продуктов в холодильнике, особенно в летнее время года;
- обязательно мыть овощи и фрукты перед едой;
- кипятить воду перед питьем.
Выводы
Вышеописанные симптомы развития болезни и методы ее лечения помогут вовремя определить патологию и оказать срочную помощь малышу. Также необходимо помнить, что стоит обратиться к врачу, который назначит эффективную терапию.
