Пациенты с таким диагнозом испытывают широкий спектр дискомфортных ощущений, локализованных в области желудочно-кишечного тракта. Реактивная форма острого панкреатита требует срочной диагностики, лечения на ранней стадии. Недуг может вызвать тяжелые осложнения, угрожающие здоровью и жизни пациента. Терапия патологии предполагает использование медикаментозных и народных препаратов, голодания и диеты.
Что такое реактивный панкреатит
Заболевание представляет собой асептический процесс воспаления, происходящий в поджелудочной железе. Возникновение реактивной формы острого панкреатита связано с патологиями пищеварительной системы и других органов. Недуг характеризуется снижением выраженности симптомов после начала своевременного лечения. Клиническими проявлениями патологии являются боль, изжога, рвота и тошнота, интоксикация. При появлении первых симптомов болезнь необходимо быстро диагностировать и начать лечение.
Причины
Приступы панкреатита реактивной формы возникают у мужчин чаще, чем у женщин. Такая статистика объясняется том, что представители сильного пола употребляют больше алкогольных напитков и жирной пищи. Эти условия провоцируют увеличение давления в двенадцатиперстной кишке, ухудшение оттока панкреатического сока. Повлиять на возникновение приступа панкреатита могут следующие факторы:
- травмы живота, которые сопровождаются разрывом паренхимы поджелудочной железы;
- вредные привычки (курение, алкоголизм, переедание);
- частое негативное влияние стресса на организм;
- длительный прием лекарств (нестероидных противовоспалительных препаратов, гормонов, метронидазола);
- обильное употребление жареной, жирной, копченой, острой пищи, сладких газированных напитков.
У некоторых пациентов появление панкреатита обусловлено некоторыми патологическими состояниями. Приступ может возникать вследствие заболеваний, поражающих желудочно-кишечный тракт:
- холецистита хронической формы;
- гельминтоза;
- вирусного гепатита;
- язвы желудка, гастрита;
- цирроза печени;
- пищевых отравлений;
- гастродуоденита на фоне холелитиаза;
- дискинезии желчного пузыря;
- желчнокаменной болезни, застоя панкреатического сока.

Симптомы
Основным признаком панкреатита реактивного является боль высокой интенсивности. Ее локализация помогает определить, какая область поджелудочной железы подверглась воспалительному процессу. Боль в правом подреберье свидетельствует о патологии головной части органа. При дискомфортных ощущениях в подложечной зоне следует предполагать, что затронуто тело поджелудочной. Если боль локализована в левом подреберье, повреждена хвостовая часть железы. Воспалению может подвергнуться весь орган: в этом случае пациент ощущает опоясывающую боль.
Выявить панкреатит можно, проанализировав состояние больного. Недуг проявляется посредством следующих симптомов:
- одышки;
- болей в подреберье или животе;
- тошноты приступообразного характера с выделением желчи и слизи;
- озноба и гипертермии;
- спазмов желудочных мышц;
- вздутия живота и метеоризма;
- выделения липкого пота;
- учащения дефекации и мочеиспускания;
- отрыжки;
- изжоги.
Осложнения
Если по результатам диагностики у пациента был определен панкреатит реактивный, необходима срочная терапия, в противном случае недуг может перейти в хроническую форму. Развитие заболевания грозит человеку тяжелыми последствиями, вплоть до летального исхода. При отсутствии лечения острый панкреатит вызывает следующие осложнения:
- воспаление брюшины;
- свищи панкреатического генеза;
- эндотоксиновый шок;
- геморрагии;
- флегмону или абсцесс;
- некротические изменения на участках соседних органов.
Диагностика
Когда у пациента обнаруживаются первые признаки реактивного панкреатита, ему необходимо срочно обратиться к врачу для проведения диагностики. С целью выявления болезни назначаются исследования:
- Анализы мочи и крови (общий, биохимический, коагулограмма, определение уровня эластазы, кальция, белка, ферментов поджелудочной железы) – при подтверждении диагноза отмечается увеличение доли эластазы в первые дни болезни, амилазы, ингибитора трипсина. О воспалении свидетельствует высокое содержание лейкоцитов.
- Сбор анамнеза – выясняется наличие у пациента хронических заболеваний пищеварительной системы, находящихся в периоде обострения, других этиологических показателей.
- Физикальный осмотр – специалист обращает внимание на тахикардию, бледность кожных покровов, слизистых оболочек, артериальную гипотензию, болезненности при пальпации верхних зон живота, в левом реберно-позвоночном углу.
- УЗИ брюшной полости – безопасный и информативный метод диагностики. Помогает выявить отечность, увеличение поджелудочной железы, наличие в ней кистозных образований, конкременты в общем желчном протоке.
- Компьютерная и магнитно-резонансная томография – методы высокой информативности, помогают достоверно определить место нахождения поражения, размеры органа.
- Лапароскопия – применяется, если течение недуга осложнено, использование других методов исследования затруднено по состоянию больного.
- Рентгенография – проводится для выявления недугов, связанных с желчными протоками и печенью, диагностики наличия и симптомов воспаления в поджелудочной железе.

Лечение реактивного панкреатита
Терапия острого панкреатита реактивной формы направлена на снятие воспаления, отека поджелудочной, интоксикации. Главным условием успешного лечения является устранение основного заболевания. В течение первых 2–3 суток пациентам надлежит употреблять настои трав с противовоспалительным эффектом и воду. При легком течении острого панкреатита показано соблюдение строгой диеты, ограничивающей содержание жиров и белков в рационе, но богатой углеводами. Эндоскопические процедуры используются, если болезнь развивается на фоне холелитиаза.
Основу лечения составляют медикаменты. При панкреатите назначаются следующие группы препаратов:
- ферменты поджелудочной железы (Панкреатин, Мезим, Креон, Панзинорм);
- обезболивающие – анальгетики, нестероидные противовоспалительные средства (Диклофенак, Ибупрофен);
- спазмолитики (Но-шпа, Папаверин);
- ветрогонные (Эспумизан);
- антибиотики (Гентамицин, Ампиокс).
Терапию необходимо начинать незамедлительно, четко придерживаясь предписаний врача. Запрещено применять для лечения морфин, поскольку он вызывает спазм большого дуоденального сосочка. Часто назначаются медикаменты:
- Мезим – предназначен для восполнения недостатка ферментов поджелудочной железы. Состав средства представлен панкреатином – порошком, полученным из ПЖЖ свиней. Мезим показан при диспепсических явлениях, употреблении тяжелой или нетипичной пищи, заболеваниях, которые сопровождаются недостаточным выделением ферментов пищеварительной системы, функциональных расстройствах желудочно-кишечного тракта. Используется лекарство для подготовки пациента к диагностическим исследованиям. Медикамент справляется с отрыжкой, вздутием живота, изжогой, тошнотой, метеоризмами. Мезим не рекомендуется назначать при обострении панкреатита, кишечной непроходимости, вызванной механическим препятствием, гиперчувствительности к составляющим. Побочные эффекты могут проявляться диареей, тошнотой, чиханием, бронхоспазмом, аллергической сыпью на кожных покровах, слезотечением. Детям старше 3-х лет и взрослым необходимо принимать по 1–2 таблетки вместе с едой, запивая стаканом воды. Продолжительность курса устанавливается индивидуально на основе результатов обследований.
- Креон – препарат применяется для улучшения пищеварения, в качестве заместительной терапии при недостаточности ферментов ПЖЖ. Активным веществом лекарства является панкреатин. Креон показан при хроническом панкреатите, муковисцидозе, обструкции протоков пищеварительного тракты, вызванной новообразованиями, раке поджелудочной. Назначается медикамент при панкреатэктомии, частичной резекции желудка, тотальной гастроэктомии. Достоинством Креона является высокая эффективность, выражающаяся в улучшении переваривания тяжелых блюд. Отзывы о возникновении побочных действий наблюдаются редко. Запрещено назначать Креон при панкреатите острой формы, наличии чувствительности к лекарству. Побочные эффекты проявляются в виде дискомфорта в области ЖКТ, аллергии, тошноты, запора, диареи. На начальных этапах лечения назначают Креон дозировкой 10000–25000 единиц. Принимают лекарственное средство внутрь, частично до еды, остальное – вместе с пищей. Таблетки запивают водой. Режим дозирования и длительность курса устанавливаются индивидуально.
- Эспумизан – ветрогонное средство, уменьшает натяжение пузырьков газов. Действующим веществом капсул является симетикон. К достоинствам медикамента относится высокая эффективность, способность к выведению в неизменном виде. Детям старше 6 лет и взрослым назначают по 2 капсулы Эспумизана 3–5 раз/день. Препарат нужно употреблять после еды с небольшим количеством воды. Использовать средство запрещено при непроходимости кишечника, повышенной чувствительности к компонентам, обструктивных состояниях ЖКТ. Побочные действия отмечаются редко, проявляются аллергическими реакциями.
- Гентамицин – антибиотик широкого спектра воздействия. Препарат отпускается в нескольких формах: порошка, глазных капель, раствора, аэрозоля, мази. Действующий компонент – сульфат гентамицина. При панкреатите реактивном лекарство показано в остром периоде. Назначается Гентамицин при перитоните, цистите, пиелонефрите и других болезнях. Раствор вводят внутримышечно по 120-160 мг 1 раз/сутки. Курс терапии – 7–10 дней. Противопоказаниями к применению лекарственного средства являются: аллергия в анамнезе, уремия, беременность, лактация, тяжелые функциональные нарушения работы почек, неврит слухового нерва. Гентамицин имеет большой перечень возможных побочных эффектов, затрагивающих различные системы организма.
- Ибупрофен – анальгезирующее, противовоспалительное средство. Применяется при возникновении боли, жаре. Препарат включен Всемирной Организацией Здравоохранения в список лекарств первой необходимости. При панкреатите реактивном назначается в качестве обезболивающего, снимающего воспаление средства. Взрослым и детям от 12 лет рекомендуется пить по 3-4 таблетки/день с водой. Прием нужно осуществлять после еды. Противопоказан медикамент при язвах и эрозиях пищеварительной системы, желудочных или кишечных кровотечениях в активной фазе, почечной и печеночной недостаточности, гиперчувствительности, на поздних сроках беременности. Таблетки имеют большой перечень возможных побочных эффекттов (гепатит, снижение слуха, нарушения зрения, раздражение глаз, тахикардия, повышение показателей артериального давления, аллергические реакции).
Диета
Правильное питание при реактивном панкреатите является одним из главных условий успешной терапии. Пища пациента не должна содержать грубых кусочков. Все блюда рекомендуется давать больному перетертыми. Пища не должна быть холодной или горячей. Чтобы избежать панкреатита, требуется соблюдать несколько правил питания:
- Промежутки между трапезами рекомендуется сокращать.
- Отдайте предпочтение здоровому, сбалансированному рациону.
- Ограничьте употребление спиртного.
- Сократите количество жирной, жареной пищи.
- Не занимайтесь самолечением, при первых признаках недуга обратитесь к специалисту.
Правильное питание при панкреатите способствует снижению вероятности рецидивов. Разрешенные и запрещенные продукты указаны в таблице:

Реактивный панкреатит – одно из наиболее часто встречающихся расстройств, выражающееся в воспалении поджелудочной железы. К предрасполагающим факторам возникновения недуга можно отнести нерациональное питание, острые интоксикации организма, аллергические реакции и пристрастие к вредным привычкам. Реактивный панкреатит у детей является следствием внутриутробных патологий развития внутренних органов.
Подобная разновидность воспаления поджелудочной не имеет характерной симптоматики, но отличается тем, что развиваются признаки очень быстро. В диагностике важную роль играет изучение анамнеза жизни пациента и тщательный физикальный осмотр, а также такие инструментальные обследования, как рентгенография, УЗИ и ЭГДС.
Лечить реактивный панкреатит можно несколькими способами – медикаментозно и при помощи диетотерапии. В некоторых случаях проводятся эндоскопические процедуры.
Этиология
Реактивный панкреатит – это вторичное расстройство, которое было сформировано под влиянием различных патологических процессов в ЖКТ. Источниками заболевания могут быть:
- желчнокаменная болезнь – которой в большей степени страдают представительницы женского пола, отчего такая разновидность панкреатита чаще диагностируется у женщин, нежели у мужчин;
- хроническое протекание гастрита;
- гепатиты вирусного характера;
- цирроз печени;
- различные кишечные инфекционные процессы;
- широкий спектр травм живота.

Другими предрасполагающими факторами к возникновению подобного расстройства может стать:
- ведение нездорового образа жизни;
- нерациональное питание – употребление в пищу большого количества жирных блюд, а также редкие, но обильные приёмы пищи. Именно по этой причине в комплексную терапию болезни входит соблюдение диетического меню;
- острые интоксикации организма – например, некачественными продуктами или химическими элементами;
- язвенное поражение желудка и 12-перстной кишки;
- патологическое влияние на организм гельминтов или других паразитов, которые выделяют специфические токсины;
- аллергические реакции, на которые первым делом реагирует поджелудочная;
- беспорядочный приём некоторых лекарственных препаратов, без видимой причины или назначения врача;
- продолжительное влияние стрессовых ситуаций;
- осложнения от проведения диагностических или лечебных эндоскопических процедур.
Подобные причины могут послужить источником реактивного панкреатита у взрослых. Для детей наиболее характерными факторами возникновения являются — хроническое протекание гастродуоденита и врождённые патологии формирования.
Симптомы
Основной отличительной чертой реактивного панкреатита является то, что проходит очень мало времени с момента влияния причин формирования до выявления первой симптоматики. Поэтому, говоря о таком недуге, всегда подразумевается его острая форма. Хронического протекания заболевания не существует.
Клиническое проявление подобного расстройства развивается на протяжении нескольких часов. Основные симптомы реактивного панкреатита включают в себя:
- сильный болевой синдром опоясывающего характера. Место локализации – верхняя часть живота, левое и правое подреберье, спина и лопатки. Зачастую усиление болезненности происходит после приёма пищи. Специалистами отмечено, что при такой разновидности панкреатита боль выражается, не настолько сильно, как при других поражениях поджелудочной;
- повышенное газообразование;
- приступы тошноты, заканчивающиеся рвотой. В рвотных массах могут наблюдаться примеси желчи или слизи;
- отрыжка с неприятным запахом не до конца переваренных блюд;
- изжога – возникающая вне зависимости от приёма пищи;
- увеличение размеров живота.
При прогрессировании такой болезни наблюдается возрастание показателей температуры тела и признаков общей интоксикации организма. Кроме этого, клиническую картину реактивной разновидности панкреатита дополняет симптоматика основного расстройства ЖКТ.

Если человек своевременно не обратится за помощью к специалисту, при появлении первых симптомов, то его состояние резко ухудшается из-за массивного попадания в кровоток панкреатических ферментов, выделяемых железой. В таких случаях происходит значительное повышение температуры, вплоть до лихорадочного состояния, кожные покровы приобретают бледный оттенок, наблюдается выделение холодного пота, снижение значений АД и учащённое сердцебиение.
Избавиться от неприятных признаков можно при помощи приёма медикаментов или щадящего питания при реактивном панкреатите.
Диагностика
При появлении одного или нескольких симптомов, пациенту необходимо немедленно обращаться в медицинское учреждение. Основу диагностических мероприятий при подобном расстройстве составляют инструментально-лабораторные обследования.
Немаловажное значение имеет изучение гастроэнтерологом истории болезни и анамнеза жизни пациента. Кроме этого, необходимо выполнение тщательного осмотра с обязательным измерением показателей давления, температуры и пульса, а также пальпацией живота. Такие мероприятия в совокупности с опросом, дадут возможность врачу определить причины формирования заболевания, а также выяснить первое время появления и интенсивность симптоматики.
Вторым этапом установления правильного диагноза является выполнение лабораторных исследований, которые включают в себя:
- общие и биохимические анализы крови и урины – это необходимо для обнаружения изменения состава крови, а также для измерения количества панкреатических ферментов;
- микроскопическое изучение каловых масс.
Главной диагностической ценностью обладают инструментальные обследования пациента, которые направлены на выполнение:
- УЗИ – это достаточно информативная методика обнаружения патологий железы и желчных путей. Даёт возможность определить наличие камней, отёчность и увеличение размеров железы;
- рентгенографии с применением контрастного вещества – для более детальной визуализации источника патологии;
- МРТ И КТ – для получения обзорного изображения всех органов брюшной полости;
- ФЭГДС – изучение слизистой оболочки органов ЖКТ;
- диагностической лапароскопии – назначают при тяжёлом протекании заболевания или при недостаточной информативности других методов;
- РХПГ – эндоскопическая процедура исследования желчных путей.
После изучения всех результатов обследований врач-гастроэнтеролог назначает наиболее эффективную методику терапии.
Лечение
Устранение реактивного панкреатита, в первую очередь, направлено на ликвидацию основного заболевания, вызвавшего его. В большинстве случаев терапия состоит из двух этапов – приёма лекарственных препаратов и соблюдения диетического питания.
Медикаментозное лечение реактивного панкреатита заключается в приёме:
- ферментов поджелудочной, при их недостаточности;
- нестероидных противовоспалительных средств – для снятия болевых ощущений;
- спазмолитиков;
- средств, направленных на снижение газообразования.
В некоторых случаях прибегают к хирургическому вмешательству. Например, если воспалительный процесс привёл к формированию ложных кист на поджелудочной. Если заболевание было спровоцировано желчнокаменной болезнью, то осуществляется эндоскопическая операция по удалению камней.
Иногда бывает так, что пациент не нуждается во врачебном вмешательстве, но не может самостоятельно питаться. Тогда используют внутривенное введение питательных веществ.
Диета при реактивном панкреатите – неотъемлемая часть лечения недуга. Но перед её применением, пациенту нужно на несколько дней полностью отказаться от пищи и жидкости – это лечебное голодание. Диетотерапия предполагает исключение жирной и жареной пищи, а также раздражающих слизистую продуктов. В меню должны входить блюда в жидком или пюреобразном виде, приготовленные без добавления растительного жира. Пациентам строго запрещено есть сладости и копчёности, добавлять большое количество соли и острых специй.

Для дезинтоксикации показано обильное питье. Питаться лучше всего небольшими порциями, каждый день в одно и то же время. Основная цель диеты – обеспечение покоя поджелудочной и снижение секреции панкреатических ферментов.
Хороших результатов можно добиться путём лечения реактивного панкреатита народными средствами. Подобные рецепты можно использовать только после предварительной консультации с лечащим врачом.
Профилактика
Специальных профилактических средств от реактивного панкреатита не предусмотрено. Людям рекомендуется полностью отказаться от вредных привычек, соблюдать рекомендации относительно питания, принимать лекарства только по назначению врача со строгим соблюдением дозировки. Помимо этого, главное своевременно устранять те заболевания ЖКТ, которые могут вызвать появление такой болезни.
Прогноз заболевания при ранней диагностике и лечении – благоприятный. Практически во всех случаях, после начала терапии, все клинические проявления быстро исчезают. Существует вероятность рецидива, но только при несоблюдении диеты при реактивном панкреатите.
Реактивный панкреатит – это воспаление поджелудочной железы, спровоцированное другими болезнями. Далее о том что такое реактивный панкреатит подробно. Каковы симптомы реактивного ранкреатита. Лечение, диета, фитотерапия реактивного панкреатита.
Реактивный панкреатит — что это за заболевание?

Реактивный панкреатит. Слово «реактивный» переводится так — наступающий как ответ на какое-либо воздействие. (первичный фактор)
Первичный процесс (фактор) провоцирует начало процесса вторичного. Первичным фактором может быть алкоголь, ЖКБ, гастрит и т.д.
Панкреатит реактивный — это воспаление поджелудочной железы, спровоцированное другим заболеванием или фактором (первичным заболеванием)
РЕАКТИВНЫЙ панкреатит — это ответная реакция поджелудочной железы на другие заболевания, на погрешности питания, на алкоголь, медикаменты, неблагоприятные факторы и стрессы.
Причины реактивного панкреатита
Далее разговор пойдет о том, что может спровоцировать развитие реактивного панкреатита:
- алкоголь и не обязательно крепкие напитки
- хронические заболевания (алкогоизм, ЖКБ, гастрит,заболевания двенадцатиперстной кишки и т.д. )
- переедание;
- пищевые нарушения (жирная и острая пища, сильногазированные напитки, хотдоги и фастфуды) ;
- бесконтрольное применение медпрепаратов (например, парацитомол, метронидазол, фуросемид и др);
- табакокурение;
- частые и продолжительные стрессы;
- травмы живота, в результате которых происходит разрыв тканей.
Реактивный панкреатит Симптомы

Симптомы панкреатита реактивного типа сходны с симптомами острого панкреатита
- внезапная боль жгучего характера;
- локализация боли — выше пупка, в левом подреберье, под ложечкой, чаще опоясывающего характера.
Локализация боли зависит от места воспалительного процесса в поджелудочной железе:
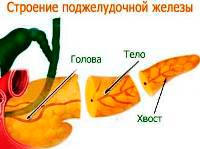
- при воспалении тела поджелудочной железы — боль в эпигастрии,
- при воспалении головы поджелудочной железы- боль в правом подреберье,
- при воспалении хвоста поджелудочной железы- боль в левом подреберье.
- боль уменьшается, если принять положение сидя и при наклоне туловища вперед ;
- наблюдается отрыжка, состояние тошноты, рвоты желудочным содержимым;
- озноб и повышение температуры тела в первые часы после начала заболевания;
- аппетит отсутствует, наблюдается отвращение к острой и жирной пище.
В домашних условиях преодолеть приступ панкреатита реактивного типа сложно. Требуется лечение в медицинском учреждении.
Диагностика реактивного панкреатита
 Диагностика реактивного панкреатита производится через опрос пациента, медицинский осмотр, и несколько тестов, в том числе крови, кала, компьютерная томография (КТ), эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) и магнитно-резонансная томография (МРТ).
Диагностика реактивного панкреатита производится через опрос пациента, медицинский осмотр, и несколько тестов, в том числе крови, кала, компьютерная томография (КТ), эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) и магнитно-резонансная томография (МРТ).
1. Сбор анамнеза является одним из главных методов медицинского обследования. Путем расспроса пациента или лиц, знающих пациента составляется медицинский анамнез. В данные анамнеза входят сведения о проявлении болезни и о текущих заболеваниях, об имеющихся хронических и аллергических заболеваниях, об условиях жизни, о наследственных факторах. Медицинский анамнез, совокупность сведений, получаемых при медицинском обследовании путём расспроса самого обследуемого и/или знающих его лиц. Анамнез проводится с целью определения методов диагностики и лечения пациентов.
Медицинский работник выясняет о наличии ЖКБ, воспаления желчного пузыря, поджелудочной железы. Выясняет какие лекарства применялись пациентом ранее. О пристрастии к алкогольным напиткам. Были или нет ранее операции на брюшной полости, операции на сердце или травмы живота
2. Анализы крови. Клинический и биохимический анализы крови.
Если повышен уровень лейкоцитов, то это говорит о воспалительном процессе в организме.
Если повышен уровень амилазы и липазы (это ферменты поджелудочной железы, участвующие в пищеварении), то это говорит о патологических процессах в поджелудочной железе.
3. Компьютерная томография (КТ) — это наиболее точный и информативный метод исследования поджелудочной железы. Компьютерная томография — это есть рентгенологический метод исследования. Но, компьютерная томограмма более информативна по сравнению с обычным рентгеновским снимком в 1000 раз. С помощью рентгена получается статический снимок. С помощью компьютерной томограммы получаются послойные снимки с шагом 0,8 мм. В конечном итоге на мониторе компьютера получаются черно-белые снимки-срезы в любой необходимой проекции.
Существует методика «усиления» изображения, томограммы КТ. Для этого используют внутривенное введение рентгеноконтрастных препаратов.
4. УЗИ.. Камни в желчном пузыре не всегда появляются на КТ. С целью обнаружения камней в желчном пузыре обычно врач назначает УЗИ — ультразвуковое исследование.
5. Эндоскопическая Ретроградная Холангиопанкреатография (ЭРХПГ)
ЭРХПГ, или специализированный рентген желчных протоков, дает возможность врачу диагностировать проблемы в печени, желчных протоков, желчного пузыря и поджелудочной железы, включая панкреатит. ЭРХПГ используется с целью определения причины воспаления поджелудочной железы и предотвращения возможных обострений панкреатита.
Эндоскоп оснащен источником света, камерой и рабочий канал. Через рабочий канал в целевой орган можно вводить небольшие инструменты для различных необходимых манипуляций (взять образцы ткани на биопсию, устранить жидкость и др.) При проведении ЭРХПГ вводится контрастное вещество, которое хорошо видно на рентгене.
6. Фиброэзофагогастродуоденоскопия. С помощью фиброэзофагогастродуоденоскопии возможно определить степень воспаления и необходимость биопсии. Проводится под местной или общей анестезией.
7. Рентгеноскопия брюшной полости.
8. Анализ мочи.
Все эти процедуры важны, и каждый из них помогает определить степень поражения брюшной полости. Клинический анализ крови необходим для выявления количества лейкоцитов, при заболевании его уровень повышается. Биохимический анализ крови показывает, на сколько повышен уровень фермента амилазы и позволяет поставить окончательный диагноз.
С помощью гастроскопии врач может взять материал для биопсии, а так же установить степень воспаления желудка и двенадцатиперстной кишки. УЗИ брюшной полости применяется для того, чтобы определить какие изменения от нормы произошли в двенадцатиперстной кишке и органах желудочно-кишечного тракта. Для общей оценки состояния организма врачи проводят компьютерную томографию.
Лечение реактивного панкреатита
РЕАКТИВНЫЙ панкреатит требует безотлагательного лечения.
Лечение следует проводить под наблюдением врача.
Самостоятельное лечение заболевания часто приводит к переходу данной формы заболевания к хронической
I. Лечение реактивного панкреатита начинается с установления причин, вызвавших воспаление поджелудочной железы (анамнез).
И это понятно, что лечение больного органа невозможно без устранения первопричины, вызвавшей это заболевание — удаление камней при ЖКБ, снятие интоксикации или лечение алкоголизма при алкогольном первопричине, консультация психолога или психиатра при стрессовых состояниях и т.д
II. Медикаментозное лечение: обезболивающие, спазмолитики, ферменты.
Основная тактика лечения реактивного панкреатита:
- устранение болевого синдрома;
- предоставление покоя воспаленной поджелудочной железе;
- назначение ферментов, заменяющих ферменты поджелудочного сока при нормальном функционировании поджелудочной железы;
- диета №5п при панкреатите
Диета при реактивном панкреатите
III. Следует строго соблюдать диету. Диета при реактивном панкреатите выполняет лечебную роль.
Принципы диетического питания при реактивном панкреатите остаются те же, что и при остром и хроническом панкреатите. Об этом подробно было написано в статье » Диета № 5п при панкреатите»
Необходимо следить за качеством рациона, по содержанию жиров, белков, углеводов:
Пища должна быть маложирной (до 70-80 г), низкокалорийной, порции должны быть небольшими, температура блюда 40-60 град. Принимайте пищу регулярно, 5-6 раз в день. Запрещенные блюда и продукты: жирные, острые, содержащие грубую клетчатку. Читайте принципы диетического питания при панкреатите подробнее >>
В диетическом питании при реактивном панкреатите руководствуйтесь ПАМЯТКОЙ.
Можно ли вылечить реактивный панкреатит народными средствами?
Реактивный панкреатит вылечить полностью народными средствами не возможно. Однако зная целебную силу растений можно поддерживать состояние ремиссии и хронического и панкреатита реактивного типа.
Для того, чтобы эффективно использовать народную медицину в борьбе с реактивным панкреатитом нужно подбирать сборы таким образом, чтобы они оказывали целебное воздействие и на поджелудочную железу и на первопричину реактивного панкреатита.
Какие растения исцеляют поджелудочную железу Вы можете в статье «Лечение народными средствами»
С помощью фитотерапии можно добиться длительной ремиссии. при реактивном панкреатите.
